Bundesweite HIV-Inzidenzstudie am
Robert Koch-Institut angelaufen
Seit November 2007 wird am Robert Koch-Institut eine drei Jahre dauernde bundesweite Studie zu HIV-Neuinfektionen durchgeführt. Basierend auf der niedrigen Titerhöhe HIV-spezifischer Antikörper in der Anfangsphase von HIV-Infektionen kann mit Hilfe des Immunoassays BED-CEIA zwischen frischen (inzidenten) und länger bestehenden (chronischen) Infektionen unterschieden werden. Das Hauptziel der Studie ist die bundesweite Erfassung und Charakterisierung inzidenter Erkrankungsfälle. Damit soll ein Beitrag zu zielgerichteten Präventionsmaßnahmen bei aktuell infektionsgefährdeten Personengruppen geleistet werden. Die Studie wird vom Bundesministerium für Gesundheit gefördert.
Die niedrigste Zahl neu diagnostizierter HIV-Infektionen wurde mit 1.443 Fällen für das Jahr 2001 an das Robert Koch-Institut (RKI) gemeldet. Seitdem kam es zu einem deutlichen Wiederanstieg der jährlichen Fallmeldungen auf 2.638 in 2006. Dies entspricht einem Anstieg von über 80% seit 2001. Diese Meldungen neu diagnostizierter HIV-Infektionen spiegeln jedoch nicht die tatsächliche HIV-Inzidenz, also die Anzahl der neu erworbenen Infektionen wider. Gemeldet werden sowohl frische als auch bereits vor längerer Zeit erfolgte HIV-Infektionen, die erstmalig diagnostiziert werden. Faktoren, die die Meldedaten beeinflussen können, sind das Angebot von Testmöglichkeiten und die Inanspruchnahme solcher Testangebote. Insbesondere Veränderungen dieser Parameter im Zeitverlauf können die Interpretation der Daten erschweren.
Die Diagnose von HIV ist u.a. abhängig von der variablen und teilweise extrem langen Zeitdauer von der Infektion bis zum Auftreten von Symptomen der chronischen Infektion. Zudem hat nur etwa ein Drittel der Patienten zum Zeitpunkt der Infektion mit HIV klinische Symptome, die weitgehend unspezifisch sind (akute Serokonversionssymptomatik).
Die zur HIV-Diagnose eingesetzten Screening- und Bestätigungstests sind Antikörpertests, mit denen nicht zwischen einer frischen und einer bereits länger bestehenden Infektion unterschieden werden kann, d.h. der neu HIV-positiv getestete Patient kann sich in den Monaten vor der Testung, aber auch schon vor Jahren infiziert haben.
FRISCHE HIV-INFEKTIONEN ZEIGEN TRENDS
Die Anzahl der Diagnosen frisch erworbener Infektionen (inzidenter Fälle) ist ein Indikator, der sowohl auf Veränderungen des Testverhaltens als auch auf eine veränderte epidemiologische Situation hinweisen kann. Dadurch wird eine zeitnahe Anpassung von Präventionsprogrammen ermöglicht. Die Bestimmung der Inzidenz kann z.B. Hinweise auf das Übertragungsniveau und dessen Änderung und Dynamik in bestimmten Risiko- oder Altersgruppen geben.
Seit der Entwicklung verschiedener serologischer HIV-Antikörpertests, die mit einer für epidemiologische Studien ausreichenden Sensitivität und Spezifität frische von länger bestehenden Infektionen unterscheiden können, wurden entsprechende Untersuchungen in einer Reihe von Ländern durchgeführt.
Die Möglichkeit frische (inzidente) von länger bestehenden (prävalenten) HIV-Infektionen unterscheiden zu können, wurde in einer Reihe von Studien genutzt, um Trends in der HIV-Epidemie zu untersuchen. In Brasilien konnte ein Anstieg der frischen Infektionen bei Frauen festgestellt werden (Alves et al. 2003). In den USA wurde gezeigt, dass 24% der Patienten, die eine auf sexuell übertragbare Krankheiten spezialisierte Klinik aufsuchten und sich auf HIV testen ließen, eine frische HIV-Infektion aufwiesen (Schwarcz et al. 2001). Die Inzidenz war am höchsten bei den MSM (Männer, die Sex mit Männern haben).
Das Monitoring frischer HIV-Infektionen wurde in Personengruppen mit bestimmten Risiken eingesetzt, um letztere identifizieren und geeignete Präventionsmaßnahmen etablieren zu können, z.B. bei Gefangenen in Justizvollzugsanstalten in Brasilien (Diaz et al. 1999), bei Drogenabhängigen in Bangkok (Hu et al. 2003) und bei Blutspendern und MSM in den USA (Machado et al. 2002; Weinstock et al. 2002). In Südafrika lagen bei 17% der neu diagnostizierten Patienten frische HIV-Infektionen vor mit einem Maximum von 24% bei 22-jährigen Frauen (Gouws et al. 2002).
Die Bestimmung frischer HIV-Infektionen unter den neu diagnostizierten Infektionen wird inzwischen in der nationalen HIV-Surveillance in Frankreich, der Schweiz und den meisten Bundesstaaten der USA durchgeführt (Semaille et al. 2007; Gebhardt 2007; Centers for Disease Control and Prevention 2005).
PILOTSTUDIE IN BERLIN
In einer Pilotstudie, die als Querschnittsstudie konzipiert war, konnten Patienten ab einem Alter von 18 Jahren eingeschlossen werden, bei denen zwischen November 2005 und Februar 2007 in Berlin erstmalig eine HIV-Diagnose gestellt wurde. Die Patienten wurden mit Hilfe von behandelnden Ärztinnen und Ärzten in 20 Institutionen (niedergelassene Praxen oder Kliniks- und Institutsambulanzen) rekrutiert. Es erfolgte eine venöse Blutentnahme, die Erhebung demographischer Angaben und klinischer sowie anamnestischer Daten durch einen Arztfragebogen. Die Patienten selbst wurden gebeten, einen Patientenfragebogen zu Wissen, Einstellungen und Verhalten in Bezug auf HIV/AIDS und den entsprechenden Infektionsrisiken ("KAB-Survey"; Knowledge, Attitudes, Behaviour and Practices)) auszufüllen. Die Datenerhebung erfolgte unter Wahrung der Anonymität der Teilnehmer.
Die Blutproben wurden am RKI mit dem Immunoassay BED-CEIA untersucht ("gp41-IgG Capture Immunoassay"). Insgesamt wurden im Untersuchungszeitraum vom 01.11.2005 bis zum 28.02.2007 in Berlin 132 Patienten rekrutiert, 119 davon MSM (90%). Das sind 26% der im gleichen Zeitraum in Berlin neu gemeldeten HIV-Diagnosen.
GROßER ANTEIL FRISCHER HIV-INFEKTIONEN BEI MSM < 30 JAHREN
Als Übertragungsweg der HIV-Infektion in der Studienpopulation überwog bei weitem die sexuelle Übertragung (97%; n=132). Darunter waren 119 Personen MSM, 7 Personen gaben eine heterosexuelle Übertragung an und 2 Personen stammten aus HPL. Der Vergleich der Stichprobe der Pilotstudie mit den Daten der HIV-Fallmeldungen ergab für Berlin im gleichen Zeitraum eine gute Übereinstimmung bezüglich der Alterzusammensetzung, so dass zumindest diesbezüglich von einer weitgehenden Repräsentativität der Stichprobe für MSM ausgegangen werden kann. 98% der Infektionen erfolgten in Deutschland, 80% der Studienteilnehmer machten spezifische Angaben zum Infektionsweg, bei 35% war der vermutete übertragende Partner persönlich bekannt und 6% gaben an, sich bei einem Kontakt mit einem bekannt HIV-positiven Sexualpartner infiziert zu haben.
Die Anteile für frische HIV-Infektionen lagen bei 51% für die gesamte Stichprobe. Es fand sich ein signifikanter Unterschied zwischen MSM mit 54% (KI[95%]: 64; 45) und Studienteilnehmern mit anderen Übertragungsrisiken mit 16% (KI[95%]: 36; 0). Frische HIV-Infektionen überwogen bei MSM in Berlin signifikant (p=0,01) mit 67% in jüngeren Altersgruppen (20-29 Jahre; n=29) im Vergleich zu 12% bei den über 44-Jährigen (n=18). Über 50% gaben an, bereits mindestens einen negativen HIV-Test vor der jetzigen Diagnose durchgeführt zu haben. 13% hatten vorher 2-4 und 7% über 4 Teste durchgeführt. 18% hatten sich noch nie einem Test unterzogen. Es fand sich ein positiver Zusammenhang zwischen der Anzahl früher durchgeführter HIV-Teste und der Frische der HIV-Infektion (p=0,023). Die wichtigste Rolle bei der Durchführung früherer HIV-Tests spielen Hausärzte (42%) und Gesundheitsämter bzw. andere Beratungsstellen (23%). Lediglich 7% haben HIV-Tests bei Fachärzten oder HIV-Schwer- punktpraxen durchführen lassen.
Das Wissen zum aktuellen Stand der HIV-Epidemie in Deutschland war unter den MSM in dieser Studie sehr gut. Annähernd 90% wussten, dass HIV-Infektionen zugenommen haben, 60% konnten die Zahl der jährlich neu diagnostizierten und 45% die Gesamtzahl der in Deutschland diagnostizierten Fälle innerhalb vorgegebener Rahmen richtig beurteilen. Auch das Wissen zur hochaktiven antiretroviralen Therapie (HAART) war sehr gut: 97% wussten, dass durch HAART keine Heilung, aber ein deutliche Lebensverlängerung möglich ist, und 82% äußerten die Überzeugung, dass HIV auch unter einer HAART übertragen werden kann.
ERHÖHTE VIRUSLAST BEI FRISCHEN HIV-INFEKTIONEN
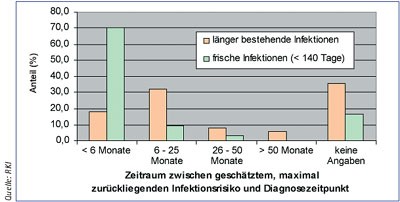
Abb. 1: Anteil frischer und länger bestehender HIV-Infektionen in Abhängigkeit vom selbst eingeschätzten Zeitraum für das bestehende Infektionsrisiko
Der Mittelwert der Anzahl der Tage seit dem letzten negativen Test bis zum Datum der Diagnosestellung lag bei 980 Tagen (2,7 Jahre), vom selbst eingeschätzten Beginn des Infektionsrisikos an bei 559 Tagen (1,5 Jahre) und vom Zeitpunkt des Auftretens einer akuten Serokonversionssymptomatik bei ca. 3 Monaten (Abb. 1).
Diese Ergebnisse legen nahe, dass ein großer Teil der Patienten mit frischer HIV-Diagnose den Zeitraum unter Risiko, in dem die Infektion erfolgte, sehr gut einschätzen kann. Es kann aber auch gefolgert werden, dass zumindest ein Teil der Personen mit stark ausgeprägtem Bewusstsein über eingegangene Risiken auch eine frühe Diagnosestellung anstreben. Aus dem hochsignifikanten Zusammenhang zwischen akuter Serokonversionssymptomatik und dem Nachweis einer frischen HIV-Infektion kann gefolgert werden, dass das Auftreten einer akuten klinischen Symptomatik im Rahmen der Serokonversion eine frühe Diagnosestellung begünstigt.
SEXUELLE RISIKEN
Die während des Zeitraums des vermutlichen Infektionsereignisses am häufigsten angegebene sexuelle Beziehungsform für MSM mit frischer HIV-Infektion waren anonyme sexuelle Kontakte (46%), gefolgt von sexuellem Kontakt mit dem festen Partner (17%) oder mit einem Bekannten (15%). 7% gaben sexuelle Kontakte im Rahmen einer neuen Beziehung an.
Bei der Korrelation von Daten zu Wissen, Einstellungen, Verhalten und Praktiken (KABP-Daten, engl. Knowledge, Attitudes, Behaviour and Practices) mit den Ergebnissen der Testung auf die Dauer der bestehenden HIV-Infektion ergaben sich folgende deskriptiven Ergebnisse: Ungeschützter sexueller Verkehr in den vergangenen 6 Monaten vor Diagnosestellung wurde von über 90% der MSM mit kürzlich erfolgter HIV-Infektion angegeben. Am häufigsten war dabei oraler Verkehr mit 80%, aber über 60% gaben auch ungeschützten analen Verkehr an.
Über 19% gaben an, ungeschützten sexuellen Verkehr mit einem Partner gehabt zu haben, von dem sie wussten, dass er HIV-positiv war (16% gaben in diesem Zusammenhang auch analen Verkehr an, 11% rezeptiv anal). 50% gaben an, außerhalb einer Beziehung immer ein Kondom zu benutzen. Nur 43% benutzten konsequent ein Kondom zu Beginn einer neuen Beziehung.
INFEKTIONSRISIKEN NICHT SICHER EINGESCHÄTZT
Das Wissen um die Verfügbarkeit von HAART scheint wenig Einfluss auf das individuelle Präventions- bzw. Risikoverhalten zu haben. Über 70% stimmten nicht zu, dass wegen des Vorhandenseins von HAART eine HIV-Infektion weniger schlimm sei, und über 80% fühlen sich wegen HAART nicht besser geschützt vor Ansteckung durch HIV.
57% informierten sich gelegentlich, 13% regelmäßig über HIV/AIDS. Die am häufigsten genannten Informationsquellen waren persönliche Gespräche (78%), Internet (76%) und Fernsehen (70%). Lediglich 35% gaben Beratung in Gesundheitsämtern oder Kliniken an.
Es bestand bei MSM aus Berlin ein recht gutes Wissen über allgemeine Infektionsrisiken für HIV. Das Risiko durch Nadeltausch wurde von nahezu 100% als hoch, das Risiko durch Toilettenbenutzung von über 80% als niedrig und das Alltagsleben von fast 90% als ohne Risiko beurteilt. Es bestanden differenzierte Einschätzungen zum sexuellen Übertragungsrisiko, wobei 100% das Risiko durch aufnehmenden analen Verkehr mit Ejakulation und 75% durch oralen aufnehmenden Verkehr mit Ejakulation als hoch einschätzten. Aber lediglich knapp 60% schätzten eindringenden Analverkehr bei einem HIV-positiven Partner und 55% aufnehmenden analen Sex ohne Ejakulation als hohes Risiko ein. Jeweils knapp 40% beurteilten das Risiko für aufnehmenden oralen Sex ohne Ejakulation oder das Risiko von Sex mit einem HIV-positiven Partner unabhängig von der praktizierten Form als niedrig.
Es ergeben sich bei MSM mit neu diagnostizierter frischer HIV-Infektion somit Hinweise für unsichere Einschätzungen der Übertragungsrisiken in Bezug auf bestimmte sexuelle Praktiken. Vermutungen über den HIV-Status des Partners, die Hoffnung sich nicht anzustecken und/oder ungesicherte Risikoeinschätzungen in Bezug auf die gewählten Praktiken bestimmten das individuelle Präventionsverhalten zum Zeitpunkt der erfolgten HIV-Infektion. Die Benutzung von Kondomen erscheint inkonsistent und nicht an die eingegangenen Risiken angepasst.
BUNDESWEITE HIV-INZIDENZSTUDIE AM RKI GESTARTET
PILOTSTUDIE: KONDOM NICHT IMMER BENUTZT
Fast 90% der Teilnehmer gaben an immer Kondome zur Verfügung zu haben. Die am häufigsten angegebenen Gründe für die Nichtbenutzung von Kondomen beim sexuellen Verkehr hatten mit der subjektiven Risikoeinschätzung zu tun (50%). Nur 6% gaben Alkohol- und/oder Drogengebrauch als mögliche Einflussfaktoren an, 17% Probleme bei oder mit der Nutzung von Kondomen (z.B. Erektionsprobleme) und ein gleich großer Anteil hatte die Entscheidung über die Benutzung eines Kondoms an ihre Partner delegiert.
Die im Kontext subjektiver Risikoeinschätzung aus einer vorgegeben Liste am häufigsten ausgewählten Gründe waren im Einzelnen:
- "Ich glaubte, dass für mich kein Ansteckungsrisiko bestand"
- "Ich hoffte, es würde schon nichts passieren"
- "Ich ging davon aus, dass mein Partner nicht mit HIV infiziert sein kann"
- "Ich habe nicht gedacht, dass bei dem was wir machen, ein Übertragungsrisiko bestand"
Das Bundesministerium für Gesundheit (BMG) unterstützt nach Beurteilung der Ergebnisse der Pilotstudie jetzt eine dreijährige bundesweite Folgestudie, die vom RKI durchgeführt werden soll und im November 2007 begonnen hat. Bei der Planung und Durchführung dieser Studie werden insbesondere die während der Pilotphase gewonnenen Erfahrungen berücksichtigt.
Für die Untersuchung des Inzidenzanteils bzw. der Inzidenz selbst ergab sich die Notwendigkeit, die Blutproben nicht über klinische Zentren zu gewinnen, sondern über Labore, in denen die HIV-Diagnostik durchgeführt wird. Dadurch wird die in der Pilotphase beobachtete Verzerrung der Stichprobe (erhöhter Einschluss von MSM in die Studie) vermindert. Zusammengearbeitet werden soll mit etwa 90 Laboren und Blutspendediensten in ganz Deutschland.
In einem zweiten Studienarm werden demographische, klinische, anamnestische und KABP-Daten gewonnen, wobei dazu mit klinischen Behandlern in sechs Sentinel-Gebieten in Deutschland kooperiert werden soll. Die Studienteilnehmer werden über Ärzte in Praxen, vor allem in HIV-Schwerpunktpraxen, in spezialisierten klinischen Zentren sowie in HIV/AIDS-Beratungsstellen von Gesundheitsämtern und anderen Trägern rekrutiert. Die Studienteilnehmer erhalten eine mündliche und schriftliche Information über den Zweck der Studie und erteilen ihre Einverständniserklärung in schriftlicher Form. Zielgruppe für die Teilnahme sind Patienten, bei denen eine HIV-Infektion neu diagnostiziert wurde und die 18 Jahre oder älter sind.
Die sechs ausgewählten Studienregionen sind:
1. Ost (Berlin, Potsdam, Frankfurt/Oder und Rostock)
2. Nord (Hannover, Hamburg und Bremen)
3. West (Aachen, Düsseldorf, Bochum/Dortmund, Essen, Wuppertal, Duisburg/Krefeld, Köln/Bonn)
4. Rhein-Main (Frankfurt/Offenbach, Mainz/Wiesbaden, Darmstadt)
5. Südwest (Ludwigshafen/Mannheim, Karlsruhe, Heidelberg, Stuttgart, Tübingen)
6. Süd (München, Nürnberg)
ZIELE DER INZIDENZSTUDIE
- Ermittlung des Anteils frischer (inzidenter) HIV-Infektion unter den neu diagnostizierten HIV-Infektionen über einen Zeitraum von zwei Jahren in Deutschland, wobei auch mögliche Unterschiede bei Personengruppen mit unterschiedlichen Risiken zum Erwerb einer HIV-Infektion analysiert werden (Männer, die Sex mit Männern haben, Menschen mit intravenösem Drogengebrauch, Menschen mit heterosexuellem Übertragungsrisiko, Menschen aus Ländern mit hoher HIV-Prävalenz).
- Analyse von Faktoren, die bundesweit das Testverhalten bezüglich der HIV-Testung beeinflussen (z.B. Nutzung des Testangebots, Risikobewusstsein, Informationsbeschaffung) und deren Unterschiede in den genannten Personengruppen mit unterschiedlichen Risiken für eine Infektion mit HIV.
- Identifizierung von aktuellen Risikofaktoren für den Erwerb einer HIV-Infektion durch den Vergleich von Patienten mit frischer Infektion und Menschen, die sich im gleichen Zeitraum einer HIV-Testung mit negativem Testergebnis unterzogen haben (Risikogruppe, Alter, sexuelle Praktiken, Präventionsverhalten, Einstellungen und Risikoeinschätzungen bzgl. HIV/AIDS, HIV-Testverhalten).
Die Blutproben der Patienten sollen möglichst zeitnah zum Diagnosezeitpunkt entnommen werden (maximal sechs Wochen nach Diagnosestellung). Die Proben werden am RKI ebenfalls mit dem BED-CEIA untersucht, um frische von länger bestehenden HIV-Infektionen zu unterscheiden. Mittels standardisierter Fragebögen werden Ersterfassungs- und Verlaufsdaten nicht namentlich unter Verwendung einer fallbezogenen Verschlüsselung erhoben. Diese Daten umfassen über einen Arztfragebogen und einen vom Patienten selbständig auszufüllenden Patientenbogen demographische Daten (Geschlecht, Geburtsmonat und -jahr), Herkunftsland, Transmissionsgruppe, Kenntnisse über die HIV-Infektion, Informationsquellen sowie Test- und Präventionsverhalten.
Für jeden in die Studie eingeschlossenen Patienten mit neu diagnostizierter HIV-Infektion sollen vom jeweiligen Studienarzt ein bis zwei weitere Patienten rekrutiert werden, die sich im gleichen Zeitraum einer HIV-Testung mit negativem Ergebnis unterzogen haben (Kontrollen). Eine zusätzliche Blutentnahme erfolgt bei diesen Personen nicht mehr. Dieser Studienansatz als Fall-Kontroll-Studie erlaubt die vergleichende Analyse von aktuellen Risikofaktoren für die Infektion mit HIV und ggf. auch die Identifizierung protektiver Faktoren.
Die Blutproben von Laboren und Ärzten werden als "Dried Serum Spots" (DSS) oder "Dried Plasma Spots" (DPS) getrocknet auf Filterpapier an das RKI gesandt und dort anonym und unverknüpft mit Hilfe des BED-CEIA analysiert. Das individuelle Testergebnis kann nicht mehr mit einer bestimmten Person verknüpft werden. Die Daten stehen dann ausschließlich für epidemiologische Analysen zur Verfügung.
Literatur
Alves K, Shafer KP, Caseiro M, Rutherford G, Falcao ME, Sucupira MC, Busch MP, Rawal BD, Diaz RS (2003): Risk factors for incident HIV infection among anonymous HIV testing site clients in Santos, Brazil: 1996-1999. J Acquir Immune Defic Syndr 32, 551-9
Centers for Disease Control and Prevention (2005): HIV Incidence Surveillance: Estimating National and Local HIV Incidence Using a Population-based Serological Method to Detect Recent HIV-1 Infection. CDC, Division of HIV/AIDS Prevention, HIV Incidence and Case Surveillance Branch. Atlanta, USA [Update vom 30.3.2005]
Diaz RS, Kallas EG, Castelo A, Rawal BD, Busch MP, (1999): Use of a new, less-sensitive enzyme immunoassay, testing strategy to identify recently infected persons in a Brazilian prison: estimation of incidence and epidemiological tracing. AIDS 13, 1417-8
Gebhardt M, Daneel S, Vernazza P, Schüpbach J, Werner M, Staub R, Boubaker K (2007): Intensivierte epidemiologische Surveillance von HIV-Erstdiagnosen in der Schweiz. Eur J Med Res 12 (Suppl II), 1
Gouws E, Williams BG, Sheppard HW, Enge B, Karim SA (2002): High incidence of HIV-1 in South Africa using a standardized algorithm for recent seroconversion. J Acquir Immune Defic Syndr 29, 531-5
Hu DJ, Vanichseni S, Mock PA, Young NL, Dobbs T, Byers RH Jr., Choopanya K, van Griensven F, Kitayaporn D, McDougal JS, Tappero JW, Mastro TD, Parekh BS (2003): HIV type 1 incidence estimates by detection of recent infection from a cross-sectional sampling of injection drug users in Bangkok: use of the IgG capture BED enzyme immunoassay. AIDS Res Hum Retroviruses 19, 727-30
Machado DM, Delwart EL, Diaz RS, de Oliveira CF, Alves K, Rawal BD, Sullivan M, Gwinn M, Clark KA, Busch MP (2002): Use of the sensitive/less-sensitive (detuned) EIA strategy for targeting genetic analysis of HIV-1 to recently infected blood donors. AIDS 16, 113-9
McFarland W, Kellogg TA, Dilley J, Katz MH (1997): Estimation of Human Immunodeficiency Virus (HIV) Seroincidence among repeat anonymous Testers in San Francisco. Am J Epidemiol 146, 662-4
Schwarcz S, Kellogg T, McFarland W, Louie B, Kohn R, Busch M, Katz M, Bolan G, Klausner J, Weinstock H (2001): Differences in the temporal trends of HIV seroincidence and seroprevalence among sexually transmitted disease clinic patients, 1989-1998: application of the serologic testing algorithm for recent HIV seroconversion. Am J Epidemiol 153, 925-34
Semaille C, Barin F, Cazein F, Pillonel J, Lot F, Brand D, Plantier JC, Bernillon P, Le Vu S, Pinget R, Desenclos JC (2007): Monitoring the Dynamics of the HIV Epidemic Using Assays for recent Infection and serotyping among New HIV Diagnoses: Experience after 2 Years in France. J Inf Dis 196, 377-83








 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
