POSTEXPOSITIONELLE PROPHYLAXE DER HIV-INFEKTION
Deutsch-Österreichische Empfehlungen zur HIV-PEP bei sexueller Exposition*
Ziel der Empfehlungen ist es, konkrete Handlungsanleitungen zu geben und alle in die Entscheidungen einbezogenen Ärztinnen und Ärzte in die Lage zu versetzen, die Indikation zu einer HIV-Postexpositionsprophylaxe zu stellen, diese durchzuführen und die betroffenen Personen kompetent zu beraten. Die Möglichkeit einer Postexpositionsprophylaxe muss Bestandteil des ärztlichen Aufklärungsgesprächs bei Menschen mit HIV-Infektion sein und auch in der Bevölkerung im Rahmen der Infektionsprävention breiter bekannt gemacht werden.
* Die deutsch-österreichischen Empfehlung zur PEP wurden Leitlinien aus dem
Jahr 2004 im September 2007 aktualisiert und sind in voller Länge auf der Homepage
www.daignet.de einzusehen. Dies ist eine von Dr.
Ramona Volkert, München, gekürzte Fassung.
Quelle: Gemeinsame Erklärung der Deutschen AIDS-Gesellschaft (DAIG) und der Österreichischen
AIDS- Gesellschaft (ÖAG) · www.daignet.de
In Analogie zur Wirksamkeit einer PEP nach Nadelstichverletzung und der vergleichbaren Immunantwort nach transkutaner und mukosaler Exposition kann vermutet werden, dass eine PEP auch nach einem Infektionsrisiko durch Sexualkontakt wirksam sein kann und einer so gefährdeten Person nicht vorenthalten werden sollte.
VORAUSSETZUNGEN
Voraussetzung für die ärztliche Empfehlung einer HIV-PEP ist grundsätzlich ein mit relevantem Übertragungsrisiko erfolgter Kontakt zwischen einer HIV-negativen und einer HIV-infizierten Person (Indexperson). Die Zustimmung der exponierten Person zu einem HIV-Test (zur Dokumentation des zum Zeitpunkt der Exposition negativen HIV-Status) ist daher eine Voraussetzung für die Durchführung einer PEP.
Bei unbekanntem HIV-Serostatus der Indexperson, bzw. wenn die klinische Diagnose einer HIV-Infektion nicht wahrscheinlich ist, sollten die Empfehlungen zurückhaltend gehandhabt werden. Ausnahmen hiervon gelten in Ländern oder bei Zugehörigkeit der Indexperson zu Personengruppen, in denen eine höhere HIV-Infektionswahrscheinlichkeit gegeben ist.
Bei unbekanntem Sero- bzw. Infektionsstatus der Indexperson sollte diese beraten und über den HIV-Antikörpertest und ggf. quantitativen Virus-Nachweis aufgeklärt werden. In einigen Bundesländern gibt es weitergehende Regelungen, die eine Testung von Indexpersonen (z.B. nach Vergewaltigung oder Angriff mit einer gebrauchten Spritze) auch ohne deren Einverständnis erlauben.
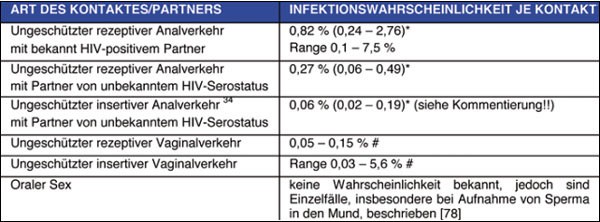
Tab. 1a: Risikowahrscheinlichkeit für die HIV-Übertragung°

Tab. 1b: Hierarchie von Infektionswahrscheinlichkeiten für die HIV-Übertragung

Tab. 1c: Faktoren, die das Risiko für eine HIV-Übertragung bei ungeschütztem Sexualverkehr
nachweislich erhöhen können
Beratung und Einverständnis
In jedem Fall ist darauf hinzuweisen, dass alle für die HIV-PEP eingesetzten Substanzen für diese spezielle Indikation nicht zugelassen sind (sog. "off-label-use"). Weiterhin sind exponierte Personen über die Möglichkeiten eines Prophylaxeversagens, Nebenwirkungen, Wechselwirkungen, Infektiosität sowie Kontrolluntersuchungen aufzuklären. Auf die ärztliche Dokumentationspflicht wird hingewiesen. HIV-exponierte Personen sollten schriftlich erklären, dass sie mit der HIV-PEP einverstanden sind und über Nutzen und Risiken aufgeklärt wurden. Ein Dokumentationsbogen steht auf der Webseite des RKI (www.rki.de) zum Herunterladen zur Verfügung.
Experten-Rat
Das RKI (Tel: 030 / 18754 3467 oder -3420, Mo-Fr ca. 9.00-17.00 Uhr) berät und vermittelt Nachfragen an Experten in der Nähe. Nachfragen sind auch möglich bei Herrn Professor Brockmeyer, Universitäts-Hautklinik Bochum, Telefon tagsüber: 0234 / 509 3471, nach 18.00 Uhr erreichbar über 0234 / 509 0. Eine ad-hoc Telefonberatung für Notsituationen (Screening- und ggf. Verweis-Funktion an mögliche Behandler, nicht jedoch Indikationsstellung und/oder medizinische Interventionsberatung) bietet auch die Bundeszentrale für gesundheitliche Aufklärung (BZgA) mit Beratungszeiten täglich ab 10 Uhr, Mo-Do bis 22 Uhr, Fr-So bis 18 Uhr (Tel: 0221/ 89 20 31). Die Deutsche AIDS-Hilfe bietet auf der Homepage des HIVReport (www.hivreport.de) eine Liste der Kliniken, die 24 Stunden am Tag eine Beratung zur HIV-PEP durchführen können (Selbstauskunft der Kliniken und Testanrufe).
DOKUMENTATION
Das Robert Koch-Institut bittet darum, HIV-Expositionen und ihre Behandlung auf entsprechenden Erhebungsbögen anonymisiert zu dokumentieren und zu melden. Insbesondere die HIV-PEP bei außerberuflicher Exposition sollte auch im Rahmen dieser Empfehlungen unter kontrollierten Bedingungen durchgeführt und gut dokumentiert werden. Weitere Informationen bezüglich der Dokumentation sind in Kürze auf der Homepage des Robert Koch-Instituts unter http://www.rki.de/ abrufbar.
ABSCHÄTZEN DES INFEKTIONSRISIKOS
Die Wahrscheinlichkeit einer HIV-Übertragung ist von einer Vielzahl von Faktoren abhängig, die einzeln bisher nur unzureichend untersucht werden konnten. Die in den folgenden Tabellen 1a-c dargestellten Übertragungswahrscheinlichkeiten wurden mit Hilfe einer Seroinzidenzstudie bei homosexuellen Männern in US-amerikanischen Großstädten, von Partnerstudien bei serodiskordanten Paaren sowie aus epidemiologischen Wahrscheinlichkeitskalkulationen ermittelt. Die angegebenen Zahlenwerte können daher lediglich grobe Anhaltspunkte liefern.
Wenn die HIV-infizierte Indexperson eine antiretrovirale Therapie erhält, unter der die Viruslast unter der Nachweisgrenze liegt, reduziert sich dadurch wahrscheinlich das HIV- Übertragungsrisiko. Trotzdem ist nicht auszuschließen, dass u.a. durch die Übertragung virusinfizierter Zellen oder eine Diskrepanz zwischen Viruslast im Blut und Viruskonzentration an Schleimhäuten oder in Genitalsekreten auch in solchen Fällen eine relevante HIV-Exposition vorliegen kann. Bei erfolgreicher antiretroviraler Therapie wird die Viruskonzentration im Blut, im Ejakulat und in der Vaginalflüssigkeit drastisch reduziert, der Effekt auf die Viruskonzentration an der rektalen Schleimhaut kann derzeit noch nicht sicher beurteilt werden.
INDIKATION
Die ärztliche Indikationsstellung zur HIV-PEP muss streng an der individuellen Risikoabschätzung orientiert sein. Es gelten die folgenden Empfehlungen zur Einleitung einer PEP in Abhängigkeit vom möglichen Infektionsrisiko wie in Tabelle 2 dargestellt. Eine Abweichung von den hier genannten Empfehlungen - insbesondere bei der häufig vorkommenden Konstellation, dass der HIV-Status des Partners/ der Partnerin unbekannt ist - sollte zurückhaltend erfolgen und bedarf bis auf weiteres einer besonderen Begründung und Dokumentation (siehe auch Grafik Entscheidungsbaum Seite 17 unten).
HIV-POSTEXPOSITIONSPROPHYLAXE IN DISKORDANTEN PARTNERSCHAFTEN
HIV-diskordante Paare sollten bereits im Vorfeld einer möglichen Risikosituation eine spezielle Beratung erhalten, um sich entsprechend vorbereiten zu können:
- mit schleimhautverträglichen desinfizierenden Mitteln,
- mit einer ersten Dosis für den Notfall (Notfall-PEP) sowie
- Telefonnummern des den infizierten Partner behandelnden Arztes/der Klinik sowie zur Rückfrage im Notfall (RKI, BZgA).
Bei Opfern einer Vergewaltigung ist angesichts der epidemiologischen Situation in Deutschland ein routinemäßiges Anbieten oder Empfehlen einer HIV-PEP im Allgemeinen nicht gerechtfertigt. Jedoch sollte die Abklärung, ob ein relevantes HIV-Expositionsrisiko besteht, routinemäßiger Bestandteil der Betreuung von Vergewaltigungsopfern sein. Bei erhöhtem Risiko und/oder begründetem Verdacht auf eine HIV-Exposition im Rahmen einer Straftat, sollte auf die fachkompetente Beratung und eventuell notwendige zeitgerechte Initiierung einer PEP besonders geachtet werden.

Tab. 2: Indikation zur HIV-PEP nach sexueller und anderer HIV-Exposition
Behandlungsrichtlinien HIV-PEP
Eine HIV-PEP sollte so früh wie möglich nach einer Exposition begonnen werden, die besten Ergebnisse sind bei einem Prophylaxebeginn innerhalb von 24 Stunden, besser noch innerhalb von 2 Stunden zu erwarten. Liegen bereits mehr als 72 Stunden zwischen der Exposition und dem möglichen Prophylaxebeginn, so kann nach derzeitigem Kenntnisstand eine Prophylaxe nicht mehr empfohlen werden.
STANDARDPROPHYLAXE UND MODIFIKATIONEN
Als Standardprophylaxen nach HIV-Exposition kommen eine Kombination von zwei NRTI und einem (geboosteten) PI, eine Kombination von zwei NRTI und einem NNRTI sowie eine Kombination von drei NRTI in Frage.
Die ausführlichste Datenlage liegt bei NRTI für die Kombination von Zidovudin und Lamivudin vor. Hinsichtlich der Verträglichkeit und des potentiell etwas rascheren Wirkungseintritts ist jedoch die Kombination von Tenofovir und Emtricitabin vorzuziehen. Ausnahme davon stellt die PEP bei einer Schwangeren dar, bei der die längere Erfahrung mit Zidovudin und das noch nicht quantifizierbare Risiko einer Störung der fetalen Knochenbildung unter Tenofovir den Ausschlag gibt.
Abacavir eignet sich auf Grund des Risikos einer potentiell lebensbedrohlichen Hypersensitivitätsreaktion schlecht für eine HIV-PEP, kann aber in Ausnahmefällen nach sorgfältiger Abwägung von Nutzen und Risiko eingesetzt werden.
Von den derzeit zugelassenen PI kommt vor allem Lopinavir in Fixkombination mit Ritonavir in Frage. Andere für die HIV-Therapie zugelassene Proteasehemmer sind grundsätzlich ebenfalls einsetzbar, sind aber mit Nachteilen wie komplizierteren Einnahmebedingungen, ungünstiger Pharmakokinetik und höheren Nebenwirkungsraten (Nelfinavir, Indinavir, Fos-Amprenavir) behaftet. Im Rahmen der HIV-Therapie werden Indinavir, Saquinavir und Fos-Amprenavir heute in der Regel kombiniert mit einer kleinen Dosis Ritonavir zur Boosterung der Plasmaspiegel eingesetzt.
Auch im Rahmen der Postexpositionsprophylaxe sollte beim Einsatz von Proteaseinhibitoren zur Sicherung ausreichender Plasmaspiegel eine Boosterung mit Ritonavir angestrebt werden.
Bei Kontraindikationen gegen Protease-Inhibitoren kann der Einsatz von NNRTI begründet sein. In Frage kommt hier in erster Linie Efavirenz (EFV), das jedoch nicht bei Schwangeren eingesetzt werden darf. Gegen den Einsatz von Efavirenz zur Postexpositionsprophylaxe sprechen die relativ häufig zu Beginn der Therapie auftretenden zentralnervösen Nebenwirkungen, die auf die psychologische Stresssituation nach einer HIV-Exposition zusätzlich einen ungünstigen Einfluss ausüben können. Nevirapin (NVP) kommt auf Grund des Nebenwirkungsprofils nur in begründeten Ausnahmefällen für eine PEP in Frage.

Tab. 3a: Standard - Kombinationen zur HIV-PEP*
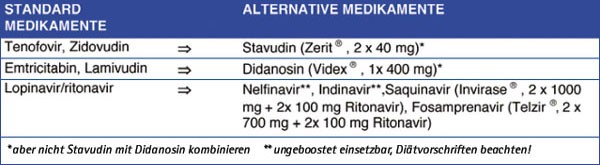
Tab. 3b: Mögliche Alternative zur Standard-Kombination der HIV-PEP
Standardprophylaxe: Somit werden als medikamentöse Standardkombinationen der HIV-Prophylaxe derzeit die folgenden Dreifachregime empfohlen, die in Tabelle 3a aufgeführt sind.
Prophylaxemodifikation: Eine Modifikation dieser Prophylaxe-Schemata entsprechend der Tabelle 3b sollte immer dann in Erwägung gezogen werden, wenn die Index-Person antiretroviral vorbehandelt ist bzw. unter antiretroviraler Behandlung eine nachweisbare Viruslast aufweist. Als allgemeine Richtlinien für die Modifikation gelten die Regeln der sequentiellen Kombinationstherapie der HIV-Infektion. Bei Indexpatienten mit bekanntermaßen multiresistentem Virus kann auch der Einsatz neuerer Medikamente zur Postexpositionsprophylaxe erwogen werden.
Bei Unsicherheit bezüglich der Medikamentenkombination sollte aber jede HIV-
PEP zunächst mit einer Standard-Prophylaxe begonnen werden! Zeitverlust bewirkt eine verminderte Schutzwirkung der PEP! Wenn die vorgeschlagenen Medikamente nicht sofort erhältlich sind, kann auf andere, erprobte und sofort verfügbare Medikamente ausgewichen werden.
Behandlungsdauer: Die Prophylaxe sollte vier Wochen lang durchgeführt werden. Längere Behandlungszeiträume können in Erwägung gezogen werden, wenn es zu einer massiven Kontamination gekommen ist und/oder der Zeitraum zwischen Exposition und Prophylaxebeginn länger als 36-48 Stunden ist (Expertenkonsultation!)
Kostenübernahme
Alle in den Empfehlungen genannten Arzneimittel sind für diese spezielle Indikation nicht zugelassen (gilt auch für die berufliche Exposition!). Grundsätzlich sind diese Arzneimittel daher nicht zu Lasten der Gesetzlichen Krankenversicherung (GKV) verordnungsfähig. Bei gegebener Risikosituation und entsprechender ärztlicher Indikation kann die PEP in der Regel dennoch zu Lasten der GKV verordnet werden, weil es sich um einen notfallmäßigen individuellen Heilversuch bzw. eine vorbeugende Behandlung zur Verhinderung einer lebensbedrohlichen Infektion handelt. Die im Jahre 2007 in Kraft getretene Schutzimpfungsrichtlinie legt die Grenzen der Erstattungsfähigkeit fest. Nach §2 (2) gilt:
1. "Die postexpositionelle Gabe von Sera und Chemotherapeutika ist nicht Gegenstand der Schutzimpfungsrichtlinie.
2. Ist die Behandlung eines Patienten mit diesen Arzneimitteln im Einzelfall notwendig, um eine absehbare Erkrankung zu verhüten, so ist nach § 23 Abs. 1 Nr. 3 in Verbindung mit § 31 SGB V die Leistungspflicht der gesetzlichen Krankenversicherung gegeben.
3. Satz 2 gilt auch für die postexpositionelle Gabe von Impfstoffen im Einzelfall."
Konkret heißt das: Postexpositionsprophylaxen fallen nicht in den Geltungsbereich dieser Richtlinie. Allerdings besteht im Einzelfall eine Leistungspflicht der GKV. Diese Regelung ist neu und klärt den bislang unsicheren Versicherungsstatus bei der HIV-PEP, aber auch bei anderen Postexpositionsprophylaxen. Die HIV-PEP ist demnach keine regulär durchzuführende Präventionsmaßnahme. Handelt es sich aber um eine Notfallsituation bzw. einen Einzelfall gilt für die HIV-PEP (und auch für andere Notfall-PEP, z.B. Hepatitis B) nach Satz 2 nun die Leistungspflicht der Krankenkassen.
Unterschiedliche Kostenkalkulationen konnten bisher im Hinblick auf eine PEP sowohl nach beruflicher als auch nach anderer Exposition zeigen, dass bei relevantem Risiko für eine HIV-Infektion die Durchführung einer Prophylaxe auch dann noch kostengünstig ist, wenn sie nur in 40% der Fälle Erfolg hätte.
In bestimmten Fällen, etwa der Transfusion HIV-infizierter Blutkonserven oder der Transplantation von Organen eines HIV-infizierten Spenders, ist darüber hinaus auch die Kostenübernahmeverpflichtung durch den Verursacher bzw. dessen Haftpflichtversicherung denkbar.
SCHWANGERSCHAFT UND STILLEN
Ist von der HIV-Exposition eine Frau im gebärfähigen Alter betroffen, die keine sichere Antikonzeption durchgeführt hat, sollte eine indizierte Postexpositionsprophylaxe zwar begonnen, sofort jedoch auch ein Schwangerschaftstest durchgeführt werden. Die Gabe antiretroviraler Substanzen während der Schwangerschaft ist aufgrund unvollständiger Kenntnis über die Teratogenität während aller Abschnitte der Schwangerschaft problematisch.
Derzeit kann keine Substanz als völlig unbedenklich zur Behandlung wie zur Prophylaxe eingestuft werden. Da mit Zidovudin und mit Lamivudin bislang die umfangreichsten klinischen Erfahrungen bestehen, sollte die Standard-PEP bei einer Schwangeren diese Medikamente enthalten, z.B. in Form einer Kombination aus Zidovudin + Lamivudin + Lopinavir/rit (Combivir® 2x 300/150 mg + Kaletra®, 2x 400/100 mg).
Soweit untersucht, können bei Einnahme alle antiretroviralen Medikamente in relevantem Umfang auch in der Muttermilch nachgewiesen werden. Bei postexpositioneller Kombinationstherapie in der Stillperiode ist deshalb zumindest für den betroffenen Zeitraum eine Stillpause oder ein Abstillen zu empfehlen.
UNERWÜNSCHTE WIRKUNGEN UND INTERAKTIONEN
Die Nebenwirkungen der antiretroviralen Medikamente sind bei gesunden Menschen und bei kurzer Therapiedauer gering und reversibel, sollten aber dennoch entsprechend überwacht, dokumentiert und ggf. behandelt werden. Auf Interaktionen mit anderen Arzneimitteln (u.a. Kontrazeptiva, Tuberkulostatika und gerinnungshemmenden Mitteln), frei verkäuflichen und sog. "alternativen" Heilmitteln, sowie illegaler Drogen ist zu achten.
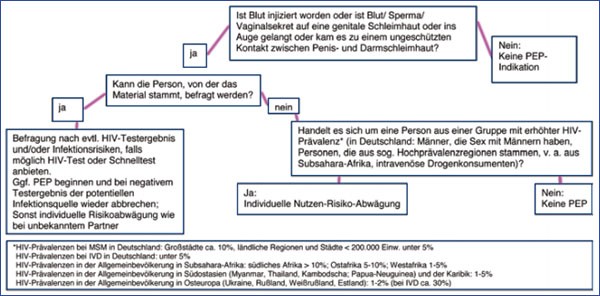
Entscheidungsbaum für PEP-Indikation bei nicht-beruflicher Exposition und unbekanntem HIV-Status der
potentiellen Infektionsquelle
KONTROLLUNTERSUCHUNGEN
Bei sexueller Exposition sind ggf. Kontrolluntersuchungen auf andere sexuell übertragbare Erkrankungen nach 2 und 4 Wochen indiziert. Wiederholung des HIV-Antikörpertests und der Hepatitis-Serologie nach 6 Wochen sowie nach 3 und 6 Monaten. Der routinemäßige Einsatz eines Nukleinsäureamplifikationsverfahrens bei asymptomatischen HIV-exponierten Personen ist wegen des niedrigen positiven Vorhersagewertes nicht angezeigt.
Bei Einleitung der HIV-PEP sowie nach zwei Wochen sollten Kontrollen weiterer Laborwerte wie Blutbild, Transaminasen, alk. Phosphatase, g-GT, Kreatinin, Harnstoff, Urinstatus und -Sediment und Blutzucker durchgeführt werden. Eine weitere Blutzuckerkontrolle zum Ausschluss einer Prophylaxe-verursachten Induktion eines Diabetes mellitus ist im Rahmen der ersten serologischen Kontrolle nach 6 Wochen zu empfehlen.








 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
