EASL - MAILAND, 23.-27. APRIL 2008
Kürzere Therapie und höhere Heilungsraten
 Eine neue Ära
der HCV-Therapie steht vor der Tür. Die Proteasehemmer scheinen zu einem besseren Langzeiterfolg bei
kürzerer Therapiedauer zu führen als die bisherige Standardtherapie. Selbst bei den so schwierig
zu behandelnden Nonrespondern und Relapsern konnte der Proteasehemmer Telaprevir punkten. Und bei den
Polymerasehemmern gibt es ebenfalls vielversprechende Entwicklungen. Bei der Hepatitis B liegt der
Schwerpunkt auf den Nukleosid(t)en. Ziel ist die Senkung der HBV-DNA unter die Nachweisgrenze. In beiden
Gebieten sind jedoch noch viele Fragen insbesondere zur Resistenzentwicklung offen.
Eine neue Ära
der HCV-Therapie steht vor der Tür. Die Proteasehemmer scheinen zu einem besseren Langzeiterfolg bei
kürzerer Therapiedauer zu führen als die bisherige Standardtherapie. Selbst bei den so schwierig
zu behandelnden Nonrespondern und Relapsern konnte der Proteasehemmer Telaprevir punkten. Und bei den
Polymerasehemmern gibt es ebenfalls vielversprechende Entwicklungen. Bei der Hepatitis B liegt der
Schwerpunkt auf den Nukleosid(t)en. Ziel ist die Senkung der HBV-DNA unter die Nachweisgrenze. In beiden
Gebieten sind jedoch noch viele Fragen insbesondere zur Resistenzentwicklung offen.
Bei der chronischen Hepatitis C ist der Proteasehemmer Telaprevir der Unternehmen Vertex/Janssen-Cilag am weitesten in der klinischen Entwicklung fortgeschritten. Hier wurden die finalen Daten von PROVE 1und 2 vorgestellt. In diesen Untersuchungen wurden 250/332 therapienaive Patienten mit GT 1 in vier Arme randomisiert:
A Standardtherapie 48 Wochen
B TVR+ pegIFN + RBV 12 Wochen, dann pegIFN + RBV 12 Wochen
C TVR + pegIFN + RBV 12 Wochen
D TVR + pegIFN 12 Wochen
TELAPREVIR LANGFRISTIG ERFOLGREICH
Die SVR-Raten (PROVE1/2) in den Regimen mit Telaprevir plus pegIFN/RBV waren signifikant besser trotz der deutlich verkürzten Therapiedauer. Mit der Standardtherapie erreichten 41%/48% der Patienten eine SVR, in den beiden Telaprevir-Regimen mit pegIFN/RBV dagegen 67%/68% und 61%/62%. Ohne Ribavirin waren die SVR-Raten 35%/36% deutlich schlechter.
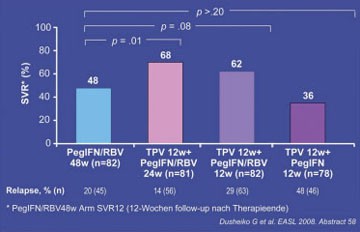
Abb. 1: PROVE 2: SVR und Relapse-Rate (ITT)
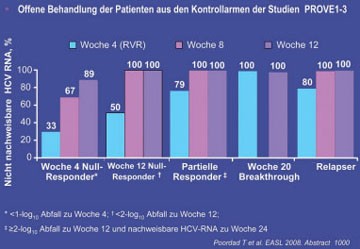
Abb. 2: TPV + pegIFN/RBV bei Non-Respondern/Relapsern auf Standardtherapie
Das schlechte Abschneiden in dieser Gruppe war unter anderem auf die hohe Relapse-Rate von 48% (PROVE 2) zurückzuführen. In der Standard-Gruppe hatten 20% der Patienten einen Relapse, nach 12 Wochen 3er-Kombination waren es 29%. Nach 12 Wochen 3er-Kombination plus 12 Wochen Standardtherapie erlitten dagegen insgesamt nur 14% der Patienten einen Relapse und von den Patienten, die zu Woche 4 und 12 HVC-RNA negativ waren sogar nur 7% (Abb. 1). Welches der beiden Telaprevir-Regime sich durchsetzen wird, ist noch offen. Fest steht allerdings schon, dass man auf Ribavirin in absehbarer Zukunft nicht verzichten kann. Nebenwirkungen von Telaprevir waren in erster Linie Juckreiz und Hautausschlag (#4 McHutchison J et al., #5 Dusheiko G et al.).
HOFFNUNG FÜR NONRESPONDER
Telaprevir hatte auch bei vorbehandelten Patienten einen guten Effekt. 72 Patienten, bei denen die Standardtherapie in den Studien PROVE 1, 2 und 3 nicht erfolgreich war, wurden in einer offenen Untersuchung erneut zusätzlich mit Telaprevir behandelt. 83% dieser Patienten waren zu Woche 4 HCV-negativ (Abb. 2). Zwei Patienten (3%) schieden wegen eines viralen Rebounds aus (beide zu Woche 2, beide waren zuvor Nullresponder auf Peg-Interferon und Ribavirin), zwei Patienten wegen Nebenwirkungen und sechs Patienten wegen einer positiven HCV-PCR zu Woche 4 (#1.000 Poordad F et al.).
BOCEPREVIR MIT EINLEITUNG BESSER
GT = Genotyp • TVR = Telaprevir • RBV = Ribavirin • pegIFN = pegyliertes Interferon • RVR (Rapid Viral Respo- ne) = Ansprechen zu Woche 4 • EVR (Early Viral Response) = Ansprechen zu Woche 12 • ETR (End of Treatment Respsonse) = Ansprechen am Ende der Therapie • SVR (Sustained Viral Response) = Ansprechen 6 Monate nach Therapieende • SVR12 = Ansprechen zu Woche 12 nach Therapieende • LAM = Lamivudin • TDF = Tenofovir • ADF = Adefovir • HCC = Hepatocelluläres Carcinom
Für den Proteasehemmer Boceprevir von Essex/Schering Plough wurden Interim-Ergebnisse der Phase-2-Studie SPRINT-1 vorgestellt. In dieser Untersuchung wurden 595 therapienaive Patienten mit HCV GT1 behandelt. Das Design der Studie ist kompliziert, es beinhaltet eine Lead-in-Gruppe, unterschiedliche Therapielängen und Ribavirin-Dosierungen. Präsentiert wurden die Ergebnisse von 314 Patienten, die 28 Wochen lang behandelt wurden. Die SVR12 der Patienten mit voller Ribavirin-Dosis lag unter Boceprevir bei 55% bzw. 57%. Die Lead-in-Phase mit pegIFN/RBV hatte sich bewährt und niedrig dosiertes Ribavirin verschlechterte das Ergebnis. Es gab keine Arzneimittel-bedingten Therapieabbrüche (#995 Kwo P et al.).
Bei den Nonrespondern hatte Boceprevir mit SVR-Raten zwischen 3% und 14% keinen überzeugenden Effekt, wobei allerdings der Proteasehemmer bei den meisten Patienten unterdosiert war. Als optimale Dosis kristallisierte sich 800 mg Boceprevir TID und als optimale Therapiedauer =24 Wochen nach Erreichen einer negativen HCV-RNA heraus. Interessant war der zusätzliche Hb-Abfall, wenn nach der Einleitungsphase Boceprevir zum Therapieregime gegeben wurde, was für einen Klasseneffekt der Proteasehemmer spricht. Hautreaktionen wurden nicht beobachtet (#104 Schiff E et al.).
ZWEITE GENERATION IN DER PIPELINE
Die zweite Generation der Proteasehemmer ist bereits in der Entwicklung. Die Substanz TMC435350 vom belgischen Unternehmen Tibotec muss nur einmal täglich gegeben werden. 200 mg/d TMC435350 über fünf Tage führten bei sechs Patienten in einer Phase-1-Studie zu einer Reduktion der HCV-RNA um rund 4 log10. Die Verträglichkeit war gut (#64 Reesink et al., #855 van t Klooster GAE et al.).
POLYMERASEHEMMER
Der nukleosidische HCV-Polymerasehemmer R1626 von Roche zeigte einen guten antiviralen Effekt und eine sehr hohe ETR. 84% (26/31) der therapienaiven Patienten mit HCV GT1 erreichten nach einer vierwöchigen Behandlung mit 1.500 mg/d R1626 plus pegIFN/RBV und dann 44 Wochen Standardtherapie eine ETR im Vergleich zu 65% unter Standardtherapie allein. Auf die SVR darf man gespannt sein. Eine Resistenz gegen R1626 wurde nicht beobachtet (#993 Nelson D et al.). Ein weiterer Polymerasehemmer R7128 von Pharmasset führte in einer Dosierung von 1.500 mg BID in Kombination mit pegIFN/RBV über vier Wochen bei 85% zur RVR. Die Viruslast fiel im Mittel um 5 log10. Gravierende Nebenwirkungen wurden nicht beobachtet (#64 Lalezari J et al.). Taribavirin, das früher Viramidin hieß und in den VISER-Studien Ribavirin unterlegen war, scheint jetzt in einer neuen Dosierung gleich wirksam zu sein wie Ribavirin. Die neue Substanz führt seltener zu Anämie, aber etwas häufiger zur Diarrhoe (#996 Poordad F et al.).
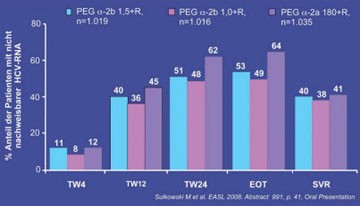
Abb. 3: Anteil der Patienten mit nicht nachweisbarer HCV-RNA (ITT)
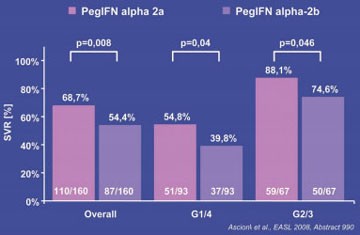
Abb. 4 Pegyliertes Interferon alpha-2a und -2b im direkten Vergleich. SVR-Raten (ITT)
PEGYLIERTE INTERFERONE IM DIREKTVERGLEICH
Zu den konventionellen Therapiestrategien mit den zugelassenen Interferonen und Ribavirin gab es keine grundlegend neuen Erkenntnisse. Es wurden einige Arbeiten präsentiert, die das Konzept der individualisierten Therapie weiter unterstützen. Interessant waren zwei Studien, in denen die beiden pegylierten Interferone erstmals direkt miteinander verglichen wurden. Die IDEAL-Studie ist eine vom Unternehmen Essex/Schering-Plough initiierte Untersuchung. Hintergrund der Studie war der Wunsch der amerikanischen FDA nach einem Vergleich der beiden Dosierungen 1,0 und 1,5 µg/kg/Woche von pegIFN alpha-2b. An der großen Untersuchung nahmen 3.070 Patienten mit HCV GT1 teil. Sie wurden 48 Wochen lang behandelt mit pegIFN alpha-2b in den genannten Dosierungen oder pegIFN alpha-2a 180 µg/Woche jeweils in Kombination mit Ribavirin. Die SVR-Raten in den drei Studienarmen waren vergleichbar, wobei unter pegIFN alpha-2a die ETR-Rate zunächst höher war, es dann aber häufiger zum Relapse kam (Abb. 3). Wie die FDA darauf reagiert, dass pegIFN alpha-2b in der niedrigeren Dosierung den gleichen Effekt hat wie in der höheren Dosis bleibt abzuwarten (#991 Sulkowski MS et al.). Ein weiterer Vergleich der beiden pegylierten Interferone kommt aus Neapel. Hier wurden an einem einzelnen Zentrum 320 Patienten (HCV 55% GT1, HCV GT2 30% und HCV GT3 10%) streng konventionell 48 Wochen lang behandelt. Unter pegIFN alpha-2a erreichten mehr Patienten eine SVR (69% vs. 54%) (Abb. 4). Unter pegIFN alpha-2a waren insbesondere die ETR und die Abbruchrate signifikant günstiger. Viele Fragen bleiben aber noch offen (#990 Ascione A et al.).
CHRONISCHE HEPATITIS B
Bei der Therapie der chronischen Hepatitis B spielt die Resistenz eine immer größere Rolle. Die Viruslast sollte möglichst rasch unter die Nachweisgrenze gesenkt werden und eine anhaltende Virämie darf nicht toleriert werden wegen der Gefahr einer Resistenzentwicklung. Entecavir und Tenofovir, das gerade während der Konferenz zur Therapie der Hepatitis B zugelassen wurde, sind sehr potente antivirale Substanzen und zeigen eine nur geringe Rate an Resistenzen. Zu Entecavir wurden die 3-Jahres-Daten zweier japanischer Studien präsentiert. 87% der 68 therapienaiven Patienten aus dem Roll-over-Programm waren noch komplett supprimiert. Das Risiko einer Entecavir-Resistenz über diesen Zeitraum lag bei 1,7% (#703 Mochida S et al.).
TENOFOVIR BESSER ALS ADEFOVIR
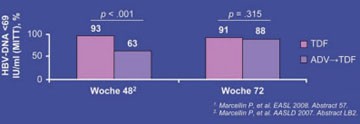
Abb. 5: Studie 102, HBeAg-negative Patienten. 72 Wochen TDF vs 48 Wochen ADV -> 24 Wochen TDF. TDF führte
zu Woche 48 zu einer höheren Rate einer nicht nachweisbaren HBV-DNA als ADV1. Switch auf TDF führte
zu einer weiteren Suppression der HBV-DNA auf ein Niveau vergleichbar mit der kontinuierlichen Behandlung
mit TDF zu Woche 72 (Differenz mittlerer Abfall von Baseline p = .524) - 94% der ADV-Patienten mit
inkompletter Response* zu Woche 48 erreichten komplette Response† nach Switch auf TDF
* HBV-DNA = 69 IU/ml
† Histologische Besserung und virologisches Ansprechen (<400 Kopien/ml; <69 IU/ml)
Zu Tenofovir wurden viele Arbeiten vorgestellt. In den großen Zulassungsstudien 102 und 103 wurden 66 HBeAg-negative Patienten (therapienaiv) und 375 HBeAg-positive Patienten (LAM-naiv oder -vorbehandelt) 48 Wochen lang entweder mit Tenofovir oder Adefovir behandelt. Anschließend wurde im Adefovir-Arm auf Tenofovir umgestellt. Nach den ersten 48 Wochen hatten signifikant mehr Patienten unter Tenofovir eine komplette Virussuppression (<400 Kopien/ml) erreicht (93% vs. 63% und 76% vs. 13%) (Abb. 5). Patienten mit und ohne Leberzirrhose ebenso wie mit und ohne LAM-Resistenz hatten gleichermaßen gut angesprochen. 24 Wochen nach der Umstellung von Adefovir auf Tenofovir waren fast alle Patienten komplett supprimiert (91% vs. 88% und 79% vs. 76%). Von den Patienten, die unter Adefovir nach 48 Wochen noch virämisch waren, hatten 24 Wochen nach der Umstellung auf Tenofovir 94% vs. 78% eine Viruslast unter der Nachweisgrenze. Resistenzmutationen wurden keine beobachtet. Die Verträglichkeit war gleichermaßen gut (#57 und #LB2 Marcellin P et al., #72 und #LB6 Heathcote J et al., #75 Buti M et al., #74 Manns MP et al.).
TENOFOVIR BEI RESISTENZ: KEIN ADD-ON NÖTIG
Bei LAM-Resistenz ist die Add on-Strategie, d.h. die zusätzliche Gabe von Adefovir, besser als der Switch auf Adefovir. Bei Patienten mit persistierender Virusreplikation unter Adefovir scheint dagegen der Wechsel auf Tenofovir allein ausreichend. Die Gruppe um Thomas Berg an der Charité in Berlin stellte 105 Patienten mit nachweisbarer Viruslast (6 log10 Kopien/ml) entweder auf Tenofovir oder die Kombination Tenofovir/Emtricitabin um. Diese Fixkombination ist zur Therapie der HIV-Infektion schon seit längerem verfügbar. Emtricitabin ist Lamivudin strukturell sehr ähnlich und führt bei HI-Viren zu den gleichen Resistenzmutationen. 75% der umgestellten Patienten waren HBeAg-positiv. Sie hatten im Schnitt 60 Wochen Adefovir und rund die Hälfte mehr als 12 Wochen Lamivudin eingenommen.
48 Wochen nach dem Therapiewechsel war die HBV-DNA bei jeweils 80% der Patienten in beiden Armen <400 Kopien/ml gesunken (ITT). Die zusätzliche Gabe von Emtricitabin hatte keinen zusätzlichen Effekt. Die Adhärenz lag in beiden Gruppen bei rund 75% und der virologische Erfolg war unabhängig von Resistenzmutationen zu Baseline (#76 Berg T et al.).
HBeAg-SEROKONVERSION UNTER TELBIVUDIN
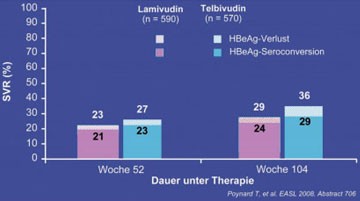
Abb. 6: HBeAg-Verlust und -Serokonversion unter Telbivudin vs Lamivudin
Bei HBeAg-positiven Patienten gilt die HBeAg-Serokonversion als Zeichen der immunologischen Kontrolle der chronischen Hepatitis B. Unter Telbivudin kommt es häufiger zu diesem Ereignis als unter Lamivudin. In der GLOBE-Studie und der Studie 015 wurden 1.211 HBeAg-positive Patienten mit Telbivudin bzw. Lamivudin behandelt. 24 Wochen nach HBeAg-Serokonversion und einer HBV-DNA <5log10 wurde die Therapie abgesetzt und die Patienten 52 Wochen beobachtet. Insgesamt war es unter Telbivudin häufiger zum HBeAg-Verlust bzw. -Serokonversion gekommen (Woche 104: 36% vs. 29% bzw. 29% vs. 24%) (Abb. 6).
Nach Absetzen des Nukleosids blieb der Zustand bei der großen Mehrzahl der Patienten über 52 Wochen stabil (86% vs. 93%) (#706 Poynard T et al.). RPV

HCC-Risiko auch nach SVR erhöht
Das Risiko eines HCC bei Patienten mit Leberzirrhose bleibt auch nach erfolgreicher HCV-Therapie erhöht. Von 307 konsekutiven Patienten mit Brückenfibrose oder Zirrhose erreichte rund ein Drittel eine SVR. Im Lauf der nächsten vier Jahre entwickelten dennoch 6% dieser Patienten ein HCC. Die HCC-Rate bei den Patienten mit erfolgloser HCV-Therapie war allerdings dreimal so hoch (#777 Cordoso AC et al.).
Simvastatin senkt portalen Druck
In einer kleinen Pilotstudie an 69 Patienten mit Leberzirrhose und portaler Hypertension verminderte Simvastatin in einer Dosierung von 20-40 mg/d signifikant und selektiv den Leberwiderstand und zwar unabhängig vom Einsatz von Betablockern (#55 Abraldes JG et al.).
HCC: Sorafenib und Sirolimus
Der Multikinase-Inhibitor Sorafenib hat auch bei vorbehandelten Patienten mit fortgeschrittenem HCC einen ähnlich guten Effekt wie bei den nicht systemisch vorbehandelten Patienten in der Zulassungsstudie SHARP. Das Immunsuppressivum Sirolimus wurde in einer Pilotstudie an nicht vorbehandelten Patienten mit fortgeschrittenem HCC geprüft. Der Effekt auf das Tumorwachstum war günstig und die 14 Patienten hatten Sirolimus 30 mg/Woche gut vertragen (#994 Galle P et al., #28 Decaens T et al.)
Metformin verbessert RVR bei HCV-Therapie
In der kontrollierten Studie TRIC-1 (Treatment of Insulin Resistance in HCV Genotype 1 Patients) wurden 125 Patienten mit HCV GT1 und Insulinresistenz (HOMA im Mittel 4,3) 48 Wochen lang behandelt mit pegIFN alpha-2a plus Ribavirin (1.000-1.200 mg/d) plus Metformin bzw. Placebo. In den ersten vier Wochen wurde Metformin in einer Dosis von 3x425 mg gegeben, dann wurde die Dosis auf 3x850 mg gesteigert. Die RVR-Rate in der Metformin-Gruppe war deutlich höher (28% vs. 6%). Im weiteren Verlauf der Therapie fand dann jedoch kein weiterer Unterschied (EVR 56% vs. 52%, Woche 24 74% vs 73%). Die SVR-Raten stehen noch aus (#1001 Romero-Gomez M et al.).
Autoimmunhepatitis - Budesonid oder Prednison?
Bei der Therapie der Autoimmunhepatitis scheint Budesonid dem Prednison überlegen zu sein. In einer kontrollierten Studie an 208 Patienten jedenfalls kam es innerhalb von sechs Monaten unter Budesonid häufiger zum Rückgang der erhöhten Leberwerte. In der Budesonid-Gruppe erhielten die Patienten 9 mg/d bis zum Erreichen der biochemischen Remission. Dann wurde auf 6 mg/d reduziert. In der Prednison-Gruppe wurde in den ersten vier Wochen 40 mg/d gegeben und anschließend sukzessive bis auf 10 mg in der neunten Woche reduziert. Bei früherem Erreichen der biochemischen Remission konnte bereits in der dritten Woche mit der Dosisreduktion begonnen werden. Den primären Endpunkt (biochemische Remission ohne eine der vordefinierten Steroid-Nebenwirkungen bei der letzten Untersuchung) erreichten mehr Patienten unter Budesonid (47% vs. 18,4%, p<0,00001) (#989 Manns MP et al.).
Mariendistel senkt HCV-Viruslast
 Der
Mariendistel-Extrakt Silibinin wird schon seit langem zur Behandlung von Leberschäden aller Art
eingesetzt. Nun konnte in zwei offenen Studien nachgewiesen werden, dass Silibinin iv die
HCV-Virusreplikation bei Nonrespondern auf die konventionelle Therapie signifikant supprimiert. Unter
intravenösem Silibinin kam es zu einem dosisabhängigen und signifikanten Abfall der HCV-RNA. Bei
5/36 Patienten sowie 4/20 Patienten fiel die Viruslast um >2 log10. Orales Silymarin hatte dagegen
keinen signifikanten antiviralen Effekt, weil auf diesem Wege nicht ausreichend hohe Spiegel zu erreichen
sind, meinte der Autor Prof. Peter Ferenci aus Wien (#63 Ferenci P et al.).
Der
Mariendistel-Extrakt Silibinin wird schon seit langem zur Behandlung von Leberschäden aller Art
eingesetzt. Nun konnte in zwei offenen Studien nachgewiesen werden, dass Silibinin iv die
HCV-Virusreplikation bei Nonrespondern auf die konventionelle Therapie signifikant supprimiert. Unter
intravenösem Silibinin kam es zu einem dosisabhängigen und signifikanten Abfall der HCV-RNA. Bei
5/36 Patienten sowie 4/20 Patienten fiel die Viruslast um >2 log10. Orales Silymarin hatte dagegen
keinen signifikanten antiviralen Effekt, weil auf diesem Wege nicht ausreichend hohe Spiegel zu erreichen
sind, meinte der Autor Prof. Peter Ferenci aus Wien (#63 Ferenci P et al.).
RPV








 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
