Anne Iking, Hürth
MSM und abhängiges Chemsex-Konsummuster Stationäre Behandlung in der salus klinik Hürth

© salus klinik Hürth; Luftbild
Als die Aidshilfe Köln in 2013 erstmalig anfragte, ob wir „MSM mit Chemsex-Konsummuster“ behandeln können, wussten wir noch wenig über dieses Konsummuster. Wie sich in den Folgejahren immer wieder bestätigte, war und ist z.T. bis heute die ambulante und stationäre Suchthilfe wenig bis gar nicht über dieses spezifische Konsummuster informiert. Die Aidshilfe Köln aber auch niedergelassene HIV-Schwerpunktärzte, Notfallambulanzen, Krankenhäuser und HIV-Schwerpunktkliniken berichteten schon 2013 von einer steigenden Beratungsanfrage von Männern, die Sex mit Männern haben (MSM) mit Chemsex-Konsummuster (Pfliegensdörfer, 2017).
Der German Chemsex Survey 2018 (Schecke et al., 2019) zeigt zwar auf, dass die befragten Männer mit Chemsex-Konsummuster durchaus informiert sind über die klassischen Zugangswege zum Suchthilfesystem, sie sich aber häufig zunächst nicht als suchtmittelabhängig definieren und/oder sich mit dem Konsummotiv „Substanzkonsum zur sexuellen Leistungssteigerung“ möglicherweise nicht durch die bekannten Beratungs- und Behandlungsangebote angesprochen fühlen und sie darüber hinaus Angst vor Stigmatisierung aufgrund ihrer sexuellen Orientierung durch Berater/Behandler haben.
Wann abhängig?
Chemsex meint ein spezifisches Konsummuster bei MSM im Hinblick auf präferierte Substanzen zur Muskelrelaxation und Libidosteigerung, auf Funktionalität des Konsums (v.a.Intensivierung des sexuellen Erlebens) sowie auf spezifische Konsumsettings (Nutzung gängiger Portale, Nutzung von Saunen, Darkrooms, private Sexpartys). Konsumiert werden v.a. Methamphetamin, GHB/GBL, Ketamin, Mephedron, Amylnitrit. Ein abhängiger Konsum ist gegeben bei Vorliegen der bekannten Diagnosekriterien nach ICD-10: Kontrollverlust, Toleranzentwicklung und Dosissteigerung, Vernachlässigung anderer Aktivitäten zugunsten des Konsums, starkes Konsumverlangen, Aufrechthalten des Konsums trotz Erkennen schädlicher Folgen, Entzugserscheinungen.
In der salus klinik Hürth, einer modernen Rehabilitationsklinik zur Behandlung von Abhängigkeitserkrankungen im Großraum Köln, werden seit 2014 MSM mit sexualisiertem Substanzkonsum/Chemsex-Konsummuster mit einem spezifizierten Konzept behandelt, in 2019 insgesamt 44 MSM mit einer durchschnittlichen Behandlungszeit von 20 bis 26 Wochen.
Sex – (k)ein Thema in der stationären Therapie?!
Sexualität ist ein eher vernachlässigtes Thema in der Suchthilfe. Da in der MSM-Konsumentengruppe die Funktionalisierung insbesondere von stimulierenden Substanzen mit einem hohen Abhängigkeitspotential in der Sexualität einen hohen Stellenwert hat, erweist sich ein Nichtthematisieren und Bearbeiten dieses Zusammenhangs als besonders einschneidend.
Darüber hinaus weisen anglo-amerikanische Studien darauf hin, dass MSM und andere sexuelle Minderheiten besondere und zusätzliche Krankheitsrisiken (erhöhte Rate an psychischen Erkrankungen und suizidalen Handlungen) aufweisen, die nicht genetischen oder biologischen Ursprungs sind, sondern möglicherweise durch strukturelle Abwertungsmuster und daraus resultierend internalisierte Homonegativität mitverursacht werden: „Minority-Stress-Modell“ (Wolfersdorf, Plöderl, 2016 und Sander, 2017).
Mehr psychische Erkrankungen
Unsere ersten klinischen Erfahrungen ab 2014 bestätigten eine erhöhte Rate an psychischen Erkrankungen in dieser Patientengruppe. Um diese Einschätzung zu objektivieren, führten wir eine erste klinikinterne Auswertung durch. Ausgewertet wurden Daten der Entlassjahrgänge 2015-2017 und alle Rehabilitanden mit einem Chemsex-Konsummuster (CS: n=40) verglichen mit einer männlichen Vergleichsgruppe mit anderem Konsummuster (VG: n=1.371). Unterschiede zwischen CS und VG wurden mittels χ²- und Welch-t-Test geprüft.
Die Rehabilitanden mit Chemsex-Konsummuster waren signifikant älter, sie hatten eher Abitur und waren eher in Arbeit. Außerdem unterschieden sich die beiden Gruppen in den suchtspezifischen Erstdiagnosen. In der CS-Gruppe war die Stimulanzienabhängigkeit F15.2 die häufigste Erstdiagnose, während in der VG-Gruppe die Alkoholabhängigkeit F10.2 am stärksten vertreten war. Die Gruppe der CS hat darüber hinaus mehr komorbide F-Diagnosen (ohne F1/Suchtdiagnose) als die VG, mehr somatische komorbide Diagnosen v.a. hinsichtlich HIV (CS: 62,5%; VG: 0,97%) und Hepatitis C (CS: 25%; VG: 1,35%) und weist in der Testdiagnostik zu Behandlungsbeginn eine höhere allgemeine psychische Belastung (GSI) sowie höhere Werte hinsichtlich der Skalen Unsicherheit, Depressivität, Ängstlichkeit und Psychotizismus auf (Abb. 1). Schlussfolgernd daraus bestätigte sich eine höhere psychische Vulnerabilität bei der MSM-Gruppe mit Chemsex-Konsummuster.
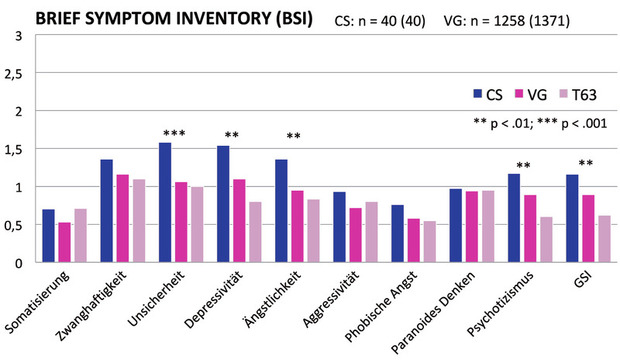
Abb 1 Psychische Belastung erfasst mit BSI (Franke, 2000) zu Behandlungsbeginn bei CS und VG
Behandlungskonzept
Die bei dieser Zielgruppe vorhandene intensive Kopplung des Suchtmittelkonsums an die Sexualität erfordert in der Behandlung zum einen Kenntnis über diese Lebenswelt, über die speziellen (historisch u.a. aus dem Minderheitenstatus erwachsenen) „subkulturellen“ Begegnungsorte sowie die besonderen Anforderungen an eine Rückfallprävention.
In der klinischen Arbeit mit dieser Zielgruppe zeigen sich häufig neben einer behandlungsbedürftigen Substanzmittelabhängigkeit auch ein gesteigertes sexuelles Verlangen und Handeln mit anderen oder mit sich selbst, eine intensive Nutzung von pornografischen Inhalten und Dating-Portalen sowie eine deutlich höhere Belastung mit STIs, Hepatitis und HIV.
Dies stellt die Behandlung vor besondere Anforderungen. So konnten wir feststellen, dass Rückfallverläufe insbesondere in den ersten Wochen der Behandlung mit hohen Risiken einhergingen (schwere Intoxikationen über einige Tage z.B. durch GHB/GBL oder Methamphetamin) resultierend aus einem starken sexuellen Verlangen, welches wiederum durch die Kopplung auch starkes Konsumverlangen auslöste – und umgekehrt.
Um den Patienten einen krisenarmen Einstieg in die Behandlung zu ermöglichen und zugleich auch die insbesondere anfänglich zu beobachtende starke Fixierung auf Sexualität zu lösen, haben wir ein 3-Phasen-Modell sowie ergänzende Empfehlungen und Vereinbarungen zum Behandlungsvertrag entwickelt.
Drei-Phasenmodell
1. Phase: Stabilisierung/„Reizschutz“: In den ersten 6 Wochen sexuelle Abstinenz (individuell erarbeitet: Umgang mit gängigen Internetportalen (ggf. Deaktivierung), Pornografiekonsum, Aufsuchen von Szeneorten, Masturbation) mit dem Ziel der Lockerung der Fixierung auf Sexualität sowie zur Exploration der psychosexuellen Entwicklung und der Funktionalität des Suchtmittelkonsums in der Sexualität.
2. Phase: Exposition: In Einzeltherapie und in der Indikativen Gruppe „Lust und Rausch“ wird an Hand eines Ampelmodells ein Risikoprofil hinsichtlich äußeren Settings und inneren Sets erarbeitet, um somit die Wiederaufnahme (substanzfreier) sexueller Aktivitäten vorzubereiten, eine Risikoabwägung vorzunehmen und damit einhergehende Emotionen zu bearbeiten sowie diese Erfahrungen zu reflektieren.
3. Phase: Realitätsüberprüfung: durch sogenannte Belastungserprobungen am Wochenende im Lebensumfeld (ab dem 29. Behandlungstag) sowie im letzten Behandlungsdrittel während eines 5-tägigen Realitätstrainings soll Erlerntes im jeweiligen Lebensumfeld erprobt werden.
Behandlungsstandard
In der Entwicklung unserer Behandlungsstandards und inhaltlichen Konzeption einer spezifischen Indikativen Gruppe für MSM mit Chemsex-Konsummuster ließen wir uns sowohl von den formulierten Bedarfen der Patienten, unserer eigenen Einschätzung als auch von der ersten, vom Bundesministerium für Gesundheit geförderten, Quadros-Studie (Dichtl, Graf, Sander, 2016) leiten.
Auf eine verlässliche Bedarfsanalyse sowie abstinenzorientierte Behandlungsansätze in Methodik und Inhalt konnten wir nicht zurückgreifen, da diese für diese spezielle Patientengruppe noch nicht zur Verfügung standen und von uns zunächst in der therapeutischen Praxis entwickelt und in 2018 hinsichtlich ihrer Wirksamkeit in einer ersten klinikinternen Auswertung der Eingangs- und Abschlussdiagnostik evaluiert wurde. Neben den genannten Quellen ist unser Behandlungsansatz verhaltenstherapeutisch und integriert bei Bedarf systemische Ansätze.
Schwerpunkt-Team
Ein Schwerpunkt-Behandlungsteam wurde etabliert, das sowohl die Bezugsgruppen leitet als auch für die einzeltherapeutische Behandlung zuständig ist. Durch die substanzielle Fortbildung über die Lebens- und Konsumwelt sowie die sexuelle Praxis von MSM, die mittlerweile fundierte klinische Erfahrung der Schwerpunktbehandler*innen ist somit eine sehr gute Behandlungsqualität gewährleistet.
Ergänzend
zur Sucht- und biografischen Anamnese ist in dieser Patientengruppe
die Erhebung einer
Sexualanamnese unabdingbar. Der Bezugsarzt/die
Bezugsärztin erhebt v.a. die möglicherweise vorhandenen sexuellen
Funktionsstörungen. Der Bezugstherapeut/die Bezugstherapeutin erhebt
das aktuelle Sexualverhalten und Erleben, die Nutzung von Medien mit
pornografischen oder konsumbezogenen Inhalten, die Störungen der
Sexualpräferenz (im Konsum und unabhängig davon), Störungen der
Geschlechtsidentität, Fragen zur sexuellen Orientierung und
besonderen sexuellen Vorlieben (im Konsum und unabhängig davon),
allgemeine Fragen zu Partnerschaft, präferiertem Beziehungsmodell
und Fragen zur psychosexuellen Entwicklung inklusive belastender
Ereignisse.
Keine Ausgrenzung
Um Ausgrenzungsphänomenen von vornerein entgegen zu erwirken und Erfahrungen des Wiedererkennens und der Solidarität zu ermöglichen, haben wir die MSM-Chemsex-Patienten in zwei ansonsten heterogene suchttherapeutische Bezugsgruppen integriert (im Schnitt sind damit sechs von 12 Patienten Chemsex-Konsumenten pro Gruppe). Durch die heterogenen Bezugsgruppen lässt sich für die MSM-Chemsex-Patientengruppe die thematische Fixierung auf Sexualität und Substanzkonsum lösen und zugleich ermöglicht es Erfahrungen der Unterstützung durch mindestens fünf weitere Patienten mit der Chemsex-Thematik.
In
der wöchentlich stattfindenden Einzeltherapie können ergänzend
besonders schambesetzte Aspekte der
aktuellen sexuellen Praxis
und der psychosexuellen Entwicklung bearbeitet werden.
Paarbehandlung
Gleichgeschlechtliche Paare mit einer Abhängigkeitserkrankung können zeitgleich oder zeitversetzt die Behandlung durchführen. Ebenso sind für Patienten, die in Partnerschaft leben, systemische Therapiebausteine: Angehörigengespräche und gemeinsame Teilnahme an einem Angehörigenseminar vorgesehen.
Lust und Rausch
Neben der Behandlung in heterogenen Bezugsgruppen (s.o.) analog unseres biopsychosozialen Behandlungsansatzes von Abhängigkeitserkrankungen, halten wir ein spezifisches Angebot für die MSM-Gruppe mit Chemsex-Konsummuster vor: Die Indikative Gruppe (IG) Lust und Rausch. In der Anfang 2016 konzipierten und bis dato weiterentwickelten IG wird der Thematik „Chemsex bei MSM“ und deren Lebensweltbezug besonders Rechnung getragen.
Zielgruppen sind:
- MSM, die eine starke Funktionalisierung von psychoaktiven Substanzen in der Sexualität zeigen
- MSM, die sog. „Chemsex“ betreiben
- MSM, die neben dem Substanzgebrauch ein gesteigertes Sexualverlangen und/oder einen kritischen Mediengebrauch zeigen
Inhalte
Wir haben in der klinischen Praxis ein eigenes Manual entwickelt, welches, situativ ergänzt durch aktuelle Themen der Patienten (z.B. Vorbereitung eines „Sexdates“, Bearbeitung von Rückfälligkeit, aktualisierte partnerschaftliche Konflikte), folgende Themenkomplexe behandelt:
- Funktionalität unterschiedlicher Substanzen beim Sex
- Funktionalität von Sexualität (unabhängig vom Substanzkonsum)
- Welche Bedürfnisse (nach Grawe) werden im Kontext von Sexualität erfüllt?
- „Hypersexualität“
- Psychosexuelle Entwicklung und daraus ggf. resultierende Auswirkungen auf das Sexual- und Konsumverhalten
- Homonegative Erfahrungen und internalisierte Homonegativität sowie daraus resultierende Auswirkungen auf das Sexual- und Konsumverhalten
- Wiederannäherung an eine substanzfreie Sexualität – Risikoeinschätzung/Ampelmodell
- Ausblick auf das zukünftige Sexualleben
- Vor- und Nachteile unterschiedlicher Beziehungsmodelle
- Rückfälligkeit und Verhalten nach einem Rückfall
Bisherige Erfahrungen
Die seit 2015 steigenden Behandlungszahlen (2016 noch 13 Behandlungsverläufe, in 2019 bereits 44) sowie die Rückmeldungen aus dem Berater- und Behandlungsnetzwerk bestätigen die Notwendigkeit eines spezifizierten Behandlungskonzepts.
Eine systematische Überprüfung der Wirksamkeit des Behandlungskonzeptes der salus klinik Hürth für Patienten mit Chemsex-Konsummuster, vor allem auch zum Erhebungszeitpunkt der 12 Monats-Katamnesen, steht noch aus. Dabei ist insbesondere die Fragestellung interessant, ob das oben beschriebene Behandlungskonzept zu einem verbesserten Therapieerfolg führt. Dazu waren bisher keine systematischen Datenerhebungen mit passender Vergleichsgruppe, z.B. im Sinne einer Wartekontrollgruppe, möglich. Möglich waren bisher Auswertungen mit der bestehenden Standarddiagnostik und der Vergleich mit anderen männlichen Suchtrehabilitanden, die kein Chemsex-Konsummuster haben (VG), bzw. ein alleiniges Betrachten der Verlaufsdaten der Rehabilitanden mit Chemsex-Konsummuster (CS).
Das heißt, es wurde zunächst die Fragestellung verfolgt, ob sich die CS überhaupt im Therapieverlauf verbessern, obwohl sie erhöhte psychische Belastungen in der Eingangsdiagnostik und erhöhte psychische wie körperliche Komorbidität zeigen. Erste Auswertungen der Veränderung zwischen Ein- und Ausgangsdiagnostik zeigen, dass sich die Testwerte der CS im BSI (n=28) signifikant verbessern (Abb. 2). Die Unterschiede zwischen der Eingangs- und Ausgangsdiagnostik wurden mit dem Welch-t-Test für abhängige Stichproben getestet. Der GSI sinkt im Mittel von 1.28 auf 0.63 (t (27) = 5.30, p <.001, Cohen´s d = 1.00). Ebenso verbesserten sich alle Subskalen signifikant.
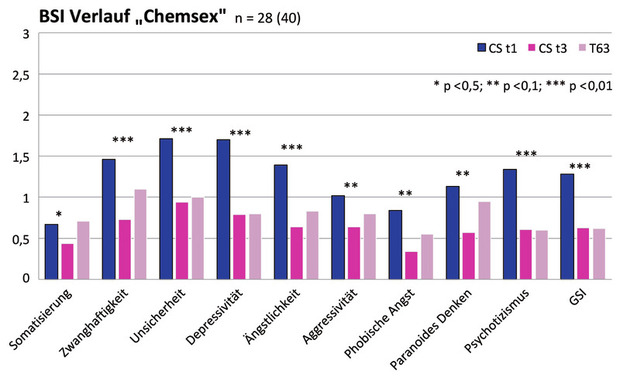
Abb 2 Veränderung über den Therapieverlauf im BSI (Franke, 2000) innerhalb der Gruppe der CS
Neben der signifikant verbesserten psychischen Belastung bei Entlassung gibt es in der Gruppe der CS (trotz anfänglich höherer psychischer Belastungsfaktoren die gleiche Anzahl regulärer Abschlüsse wie in der VG (CS: 75%; VG: 74,2%), was wir als weitere Bestätigung der Wirksamkeit unseres Behandlungskonzepts werten.
Weitere Informationen erhalten Sie über a.iking@salus-huerth.de.
Dichtl, Graf, Sander (2016), Quadros: Modellprojekt „Qualitätsentwicklung in der Beratung und Prävention im Kontext von Drogen und Sexualität bei schwulen Männern“. Berlin: Deutsche Aidshilfe
Franke. G.H. (2000): Brief Symptom Inventory von L.R. Derogatis. Göttingen: Beltz
Pfliegensdörfer, M. (2017). Suchtberatung mit drogenkonsumierenden MSM. Erfahrungen aus der zielgruppenspezifischen (Sucht-)Beratung der Aidshilfe Köln. In: rausch, 5./6. Jahrgang, 4-2016/1-2017, 335-342
Sander, D. (2017) Die besondere Vulnerabilität schwuler und bisexueller Männer. Wie Diskriminierung die Gesundheitschancen sexueller Minderheiten beeinflusst. In: rausch. Wiener Zeitschrift für Suchttherapie, 6(1): 266-272
Schecke et al. (2019). Crystal Methamphetamine Use in Sexual Settings among German Men Who Have Sex With Men. In: Frontiers in Psychiatry, December 2019, Article 886
Schweers (2019), EMIS 2017, Schwuler Sex und Schwule Gesundheit in Zahlen. In: magazin. HIV, Deutsche Aidshilfe, September 2019
Wolfersdorf, M. & Plöderl, M. (2016). Geschlechtsunterschiede bei Suizid und Suizidalität. In: P. Kolip & K. Hurrelmann (Hrsg.), Handbuch Geschlecht und Gesundheit. 2. Vollst. überarb. und erw. Auflage (s.265-274). Bern: Hogrefe









 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
