Hans-Jürgen
Stellbrink, Hamburg
Der interessante Fall
Die genotypische Resistenzanalyse ergab mit der K103N eine primäre NNRTI-Mutation. Für Kreatinin, GPT (ALAT), GOT (ASAT), Leukozyten, Hämoglobin und Thrombozyten und C-RP lagen Normalwerte vor. Das Cholesterin betrug 244 mg/dl, bei einem von HDL 34 mg/dl und Triglyzeriden von 230 mg/dl. Der Blutdruck war 136/85 mm Hg, der BMI 23. Der Patient gab an, seit 23 Jahren ca. 15 Zigaretten pro Tag zu rauchen. Er nahm keine Medikamente dauerhaft ein. Erregerserologien: TPPA negativ, HHV-8 positiv, HBs-Antikörper 103 mIU/ml, anti-HBc negativ, HCV-Antikörper negativ. Die Familienanamnese war leer.
Koronares Risiko?
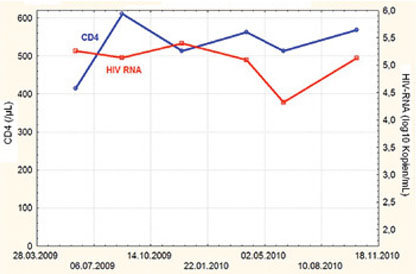
Abb. 1 CD4-Zellzahlen und Viruslast
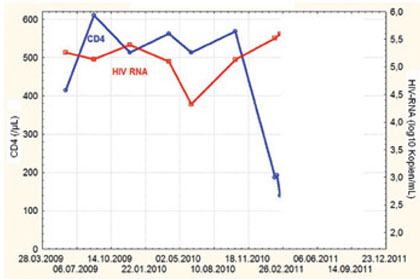
Abb. 2 CD4-Zellzahlen und Viruslast im weiteren Verlauf
Es errechnete sich ein 10-Jahres-Risiko einer koronaren Herzerkrankung von 22% nach dem Framingham-Score 2008 (= hohes Risiko), von 16% bei Verwendung des Framingham ATP-III-Scores (= intermediäres Risiko) bzw. 3% nach dem Reynolds-Score (= relativ niedriges Risiko). Wird ein erhöhtes Risiko als Argument für eine Therapieeinleitung verwendet, ist also zu bedenken, dass die Abschätzung des Risikos auch vom verwendeten Score abhängt, von denen jeweils auch Modifikationen existieren, die zu leicht abweichenden Schätzungen führen können. Obwohl nach den Deutsch-Österreichischen Leitlinien eine antiretrovirale Therapie bei hohem kardiovaskulärem Risiko (Zusatzkriterium) vertretbar wäre, wurde diese angesichts der Stabilität nicht eingeleitet. Zur Minderung des kardiovaskulären Risikos, die auch bei HIV-Infizierten belegt ist, wurde dem Patienten dringend angeraten, auf das Rauchen zu verzichten. Der weitere Verlauf (Abb. 1) rechtfertigt auch im Lichte der Leitlinien das abwartende Vorgehen.
Hohe Viruslast
Bei Kontrollen im Januar 2011 zeigte sich ein rascher Verfall der CD4-Zellzahl auf 141/µl und ein Anstieg der Plasmavirämie auf über 100.000 Kopien/ml (Abb. 2). Zu diesem Zeitpunkt wurde in der Tropismus-Analyse (Genotypisierung) ein X4-Virus nachgewiesen. Es ist anzunehmen, dass ein Tropismuswechsel von R5 auf X4-Gebrauch in diesem Fall Grund für die rasche immunologische Progression war. An der Notwendigkeit einer ART bestand zu diesem Zeitpunkt daher kein Zweifel.
Fazit
Hier wird die in einigen Fällen sehr rasche Progression deutlich, die die Praxis dreimonatiger Kontrollen stützt. Zudem muss man rückblickend feststellen, dass die Therapie nur um wenige Monate hinausgezögert wurde, eine Zeitspanne, die im Kontext einer Behandlung über Jahrzehnte sehr gering erscheint. Schon im Januar 2011 erfüllte der Patient die Kriterien eines „late presenters“ und bedurfte dringlich einer Therapie.
Auswahl der ART
Die Wahl der Primärtherapie muss bei diesem Patienten mit Primärresistenz angesichts möglicher notwendiger Therapiewechsel in der Zukunft besonders sorgfältig erfolgen. Angesichts der Mutation K103N (Efavirenz-Resistenz, www.hiv-grade.de) ist es möglich, dass weitere Resistenzen (insbesondere NRTI betreffend) als minore Varianten vorhanden sind, die das Ansprechen auf eine Therapie mit 2 NRTI und einer dritten Substanz beeinträchtigen könnten. Ein Problem wäre dies insbesondere in Kombinationstherapien mit niedriger genetischer Hürde (2 NRTI + Efavirenz, Nevirapin oder Raltegravir, aber wahrscheinlich auch für Etravirin [Cave: Keine Zulassung für diese Indikation] und Rilpivirin). Eine Therapie mit Maraviroc ist aufgrund des X4-Tropismus nach derzeitigem Wissensstand zu keinem Zeitpunkt in der Zukunft erfolgversprechend. Eine Therapie mit einem Ritonavir-geboosteten Proteaseinhibitor bietet sich also an, da sie auch im Fall einer eingeschränkten Adhärenz und einer verminderten Wirksamkeit der NRTI-Basistherapie mit einer geringen Rate an Therapieversagen und Resistenzentwicklung verbunden ist. Es muss von Anfang an bedacht werden, dass im Falle eines Therapieversagens oder einer inakzeptablen Toxizität die Möglichkeiten für Therapiewechsel bei diesem Patienten sehr eingeschränkt sind. Prinzipiell wären neben Wechseln innerhalb der Medikamentenklasse als neue Wirkprinzipien nur noch Raltegravir und Enfuvirtid verfügbar.
Fazit
Die Primärtherapie muss – insbesondere bei Primärresistenzen – sorgfältig ausgewählt werden, sie bildet letztendlich den Grundstein für eine auf Jahrzehnte angelegte Behandlung.
Welcher Proteasehemmer?
Bei der konkreten Auswahl des Proteaseinhibitors sollten der resultierende Anstieg der Lipide und die Assoziation mit einer Zunahme des kardiovaskulären Risikos berücksichtigt werden. Diese ergab sich in der DAD-Studie vor allem für Lopinavir. Allerdings ist möglich, dass die Risikoerhöhung auch für andere PI/r gilt, für die nur noch keine ausreichenden Daten vorliegen. Für den Patienten kommen daher – je nach Interpretation des kardiovaskulären Risikos – nach aktuellem Wissensstand entweder alle PI/r oder vorwiegend Atazanavir (ATV) und Darunavir (DRV) (theoretisch auch Saquinavir, für das jedoch kaum Langzeitdaten vorliegen) in Frage. ATV bietet die Vorteile einer geringeren Tablettenzahl und eines geringen Lipidanstiegs, auf der anderen Seite den Nachteil der Möglichkeit des Ikterus, der Möglichkeit der Minderung der eGFR in Kombination mit Tenofovir (TDF) und der Interaktionen mit Protonenpumpeninhibitoren, deren Gebrauch nicht immer im Blickfeld des HIV-Behandlers liegt. DRV hingegen könnte bei einer zukünftigen Statin-Therapie nachteilig sein, da es bei mit Pravastatin zu relevanten Medikamenteninteraktionen kommen kann und dies faktisch die Statin-Therapie auf Fluvastatin (u.U. auch Atorvastatin) einengt. Der Patient erreichte keine Nikotinkarenz, sodass das geschätzte kardiovaskuläre Risiko unverändert bleibt, was die Frage nach einer Statin-Therapie aufwirft. Ironischerweise erhält man an diesem Punkt je nachdem, welche Framingham-basierte Risikokalkulation man wählt, ein Ergebnis, das entweder aus Sicht des Gemeinsamen Bundesausschusses eine Statin-Therapie rechtfertigt oder nicht.
Welcher Backbone?
Bei der Wahl der Nukleosidanaloga-Fixkombination (TDF/FTC oder ABC/3TC) ist zum einen die Plasmavirämie >100.000 Kopien/ml zu bedenken, bei der für ABC/3TC in der ACTG5202-Studie eine etwas verminderte virologische Wirksamkeit dokumentiert wurde. Eine leicht geringere Ansprechrate wurde auch in der ASSERT-Studie in Kombination mit Efavirenz beobachtet, jedoch in anderen Studien (z.B. HEAT) in Kombination mit PI/r nicht bestätigt. Zum anderen ist die Assoziation von Abacavir mit einem erhöhten Risiko eines akuten Koronarereignisses in der DAD-Studie bei Patienten mit bereits hohem Framingham-Score zu erwähnen, zu der es jedoch auch anderslautende Ergebnisse gibt und eine entsprechende Warnung von der amerikanischen FDA zurückgenommen wurde. Bei Fehlen besonderer renaler Risiken und wegen etwas geringerer Lipide im Vergleich zu ABC/3TC wurde in diesem Fall TDF/FTC gewählt und mit Darunavir/Ritonavir kombiniert.
Verlauf
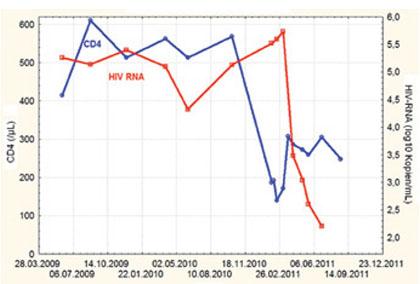
Abb. 3 CD4-Zellzahlen und Viruslast im weiteren Verlauf
Der Patient sprach gut auf die Therapie ab (Abb. 3). Dabei ist noch keine Rekonstitution der CD4-Zellzahl in den Bereich der etwa drei Monate vorausgehenden letzten Kontrolluntersuchung erfolgt. Bei der jetzt relativ niedrigen prätherapeutischen CD4-Zellzahl muss mit einer längeren Zeitdauer bis zur Rekonstitution auf die Vorwerte gerechnet werden.
Im Verlauf der Therapie kam es schon nach 6 Monaten zu einem Anstieg des Cholesterins auf 281 mg/dl. Das HDL-Cholesterin betrug 33 mg/dl, und die Triglyzeride stiegen auf 310 mg/dl an, was rechnerisch bei sonst unveränderten Parametern das KHK-Risiko auf 25% (Framingham 2008, F-ATP-III) bzw. 3,3% (Reynolds Score) erhöht. Es stellt sich dabei die Frage, ab wann sich durch die Lipidanstiege in Folge der ART ein erhöhtes kardiovaskuläres Risiko manifestiert, insbesondere da durch die ART das inflammationsassoziierte Risiko durch HIV selbst geringer werden sollte. Ein „return to baseline“-Phänomen von den niedrigeren Werten für Cholesterin (LDL und HDL) bei unbehandelter Infektion hin zu den von HIV unbeeinflussten „natürlichen“ Lipidwerten muss ebenfalls einkalkuliert werden und lässt die Risikokalkulation auf der Basis von „on treatment“-Werten als gerechtfertigt erscheinen. Bei dem Patienten wurde daher im weiteren Verlauf eine Therapie mit Fluvastatin eingeleitet, da eine rein diätetische ausreichende Beeinflussung der Lipide und eine Nikotinkarenz nicht gelangen.
Koinfektion
8/2011 fiel bei einer Routinekontrolle erstmalig eine Erhöhung der Transaminasen auf: GOT (ASAT) 78 U/l, GPT (ALAT) 96 U/l. Die Serologie für Hepatitis C war positiv, die HCV-Plasmavirämie bei 800.000 IU/ml. Es stellte sich ein Genotyp 1a heraus. Die Analyse des IL28b-Genotyps ergab den Polymorphismus CT, also nicht den mit einer hohen Ansprechrate auf pegyliertes Interferon assoziierten Genotyp CC. Eine Kontrolle der HCV-Plasmavirämie 9/2011 zeigte keine deutlich rückläufige Tendenz.
Nach den NEAT-Konsensusempfehlungen ist wegen mit der Dauer der Infektion abnehmender Heilungschancen eine Therapie mit pegyliertem Interferon in Kombination mit Ribavirin frühzeitig sinnvoll. Diese sollte erfolgen, wenn 4 Wochen später kein deutlicher spontaner Rückgang der HCV-Plasmavirämie zu verzeichnen ist. Zu beachten ist dabei, dass die Präparate nur zur Behandlung der chronischen Hepatitis C zugelassen sind, sodass die Gründe für eine frühe Therapieeinleitung sorgfältig dokumentiert werden sollten.
Im Falle dieses Patienten wurde die Therapie eingeleitet. Zu Woche 4 war die HCV-RNA nicht detektierbar (RVR), was für einen langfristigen Erfolg spricht und eine Therapiedauer von 24 Wochen erlaubt. Für die Beurteilung des langfristigen Therapieerfolgs ist es allerdings bei dem Patienten noch zu früh. Die hohen Ansprechraten der Standard-Therapie der akuten Hepatitis C rechtfertigen derzeit m.E. keine adjuvante Gabe der HCV-Proteasehemmer Boceprevir oder Telaprevir. Ist die Infektion bereits chronisch, können die neuen Medikamente beim Genotyp 1 als Einzelfallentscheidung unter Berücksichtigung der unzureichenden Datenlage und des erheblichen Potenzials an Interaktionen mit der ART in Erwägung gezogen werden.
Fazit
Bei einem nur wenig ausgeprägten spontanen Abfall der HCV-RNA bei akuter Hepatitis C-Koinfektion vier Wochen nach Diagnosestellung, sollte man mit der HCV-Therapie beginnen, da die Heilungschancen bei akuter Hepatitis deutlich höher sind als bei chronischer HCV-Koinfektion.










 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
