 Dieter Hassler, Kraichtal
Dieter Hassler, Kraichtal
Borreliose
Zecken, Mäuse und Borrelien: Der Naturkreislauf

Abb.
1 Entwicklungsstadien des „Holzbocks“
Ixodes ricinus: Aus dem Ei schlüpft die Larve, nach der ersten Blutmahlzeit
häutet sie sich zur Nymphe, nach einer weiteren Blutmahlzeit zum adulten Tier,
die Weibchen brauchen dann vor der Eiablage eine dritte Blutmahlzeit. (Bild mit
freundlicher Genehmigung von Dr. Michael Bechtel-alle Rechte vorbehalten)

Abb.
2 Die Rötelmaus, eines der
Hauptreservoire für Borrelien
Borrelien sind gramnegative spiralförmige Bakterien aus der Familie der Spirochäten. Weltweit kennen wir etwa 50 verschiedene Borrelienarten. Einige dieser Erreger verursachen ein klassisches Rückfallfieber (diese Erkrankung wird nach der läuseübertragenen Leitart Borrelia recurrentis benannt, die hauptsächlich in Ostafrika vorkommt). Auch im Westen der USA existieren Borrelienarten, die selten auf den Menschen übertragen werden und ein derartiges Krankheitsbild auslösen. Die andere Hauptgruppe wird dominiert von der zeckenübertragenen Lyme-Borreliose mit Borrelia burgdorferi, B. garinii, B. afzelii und einigen ähnlichen Arten. Sie alle verursachen das Krankheitsbild, das wir als Lyme-Borreliose bezeichnen.
Wir wollen uns hier nur mit der Lyme-Borreliose beschäftigen.
Erregerzyklus
Die Lyme-Borreliose ist eine Zoonose, eine Krankheit also, die primär in tierischen Reservoiren lebt und dort zirkuliert. Mäuse sind mit Borrelien infiziert, Zecken nehmen den Erreger von infizierten Mäusen auf und geben ihn bei der nächsten Blutmahlzeit an die nächste Mäusegeneration weiter. Da eine Maus eine begrenzte Lebenserwartung hat, müssen zur Aufrechterhaltung des Zyklus also immer wieder neue Mäusegenerationen infiziert werden.
Überträger sind in erster Linie Schild-Zecken (bei uns Ixodes ricinus, der Holzbock). Sie brauchen in ihrer Entwicklung drei Blutmahlzeiten und können so den Erreger effektiv weitergeben.
Hier spielt eine Besonderheit des Mäuse-Immunsystems eine Rolle: Die Maus erkrankt an der Borrelieninfektion nicht, sie lässt sogar eine lebenslängliche Bakteriämie zu. Dadurch können die im Mäuseblut zirkulierenden Borrelien jederzeit von Zecken wieder aufgenommen werden.
Die Zecke ist nur zu etwa 1% bereits transovariell mit Borrelien infiziert. Das erste Entwicklungsstadium, die Larve, nimmt bei ihrer ersten Blutmahlzeit Borrelien aus Mäusen auf. Danach häutet sie sich zur Nymphe. Diese Nymphen sind bereits zu 15-25% mit Borrelien infiziert. Nach einer weiteren Blutmahlzeit häutet diese sich erneut und wird zum adulten Tier. Nur die adulten Weibchen brauchen dann vor der Eiablage eine weitere Blutmahlzeit.
Der Mensch spielt eigentlich im natürlichen Zyklus der Borrelien keine Rolle, aus Sicht des Erregers ist er sogar eine epidemiologische Sackgasse. Immunologisch unterscheidet sich der Mensch von der Maus: Er toleriert den Erreger nicht, sondern attackiert diesen. Der Preis dafür ist, dass der Mensch klinisch erkrankt. Andererseits wird eine Bakteriämie beim Menschen nur kurze Zeit möglich sein, so dass der Erreger nicht wieder aus peripherem Blut aufgenommen und weitergegeben werden kann. Daher ist eine Borreliose beim Menschen auch nicht durch Blutkontakte oder sexuell zu übertragen.
Zeckenentfernung
Merke: Zecke bei der Entfernung niemals quetschen! Ungeeignet sind daher Pinzetten, Zeckenzangen und ähnliche Instrumente. Besser geeignet ist ein Skalpell der Form 11, dessen fein ausgezogene Spitze man in den Spalt zwischen Haut und Zeckenkörper schiebt. Dann wird die Zecke durch Hebelwirkung nach oben gedrückt und herausgezogen (Abb. 3)
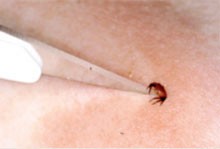
Borrelien werden ausschließlich durch Zeckenstich übertragen. Der Erreger befindet sich im Mitteldarm der Zecke. Ebenso wie die Zecke selbst müssen die Borrelien lange nahrungsfreie Intervalle überstehen und können in dieser Zeit ihren Stoffwechsel drosseln. Nach Beginn der Blutmahlzeit steht Nahrungssubstrat zur Verfügung, nun beginnen die Borrelien ihren Stoffwechsel zu steigern und wandern etwa nach 12-24 Stunden aktiv in die Speicheldrüsen der Zecke, von dort aus können sie mit Speichelsekret in die Stichwunde übertragen werden. Dies geschieht in der Regel erst nach mindestens 14 Stunden. Wenn man eine Zecke in dieser Zeit entfernt, kommt es also in der Regel nicht zur Infektion, wenn die Zecke nicht bei der Entfernung gequetscht wird und so auch Darminhalt in die Wunde gelangt.
Epidemiologie
Der Erreger der Lyme-Borreliose ist weltweit verbreitet. In Deutschland gibt es ein Süd-Nordgefälle bei der Durchseuchung des Holzbocks. Während in den nördlichen Bundesländern die Zecken nur etwa zwischen 6% bis 10% mit Borrelia burgdorferi durchseucht sind, liegt die Durchseuchungsrate im süd- und mitteldeutschen Raum bei etwa 20% bis 30%. Regional liegt die Quote der infizierten Zecken bei bis zu 50%. Allerdings fehlen aktuelle und ausreichend flächendeckende Studien in Deutschland.
Im Südwesten Deutschlands sind im Mittel etwa 15% der Zecken, die an Menschen saugen, mit Borrelien infiziert (Maiwald M, Oehme R, March O, et al.: Transmission risk of Borrelia burgdorferi sensu lato from Ixodes ricinus ticks to humans in southwest Germany. Epidemiol Infect 1998 Aug;121(1):103-8).
Interessanterweise waren 80% dieser
Zecken Nymphen, also das mittlere Entwicklungsstadium. Diese Nymphen sind nur
etwa 1,5-2,5 mm groß. Warum adulte Zecken eher selten an Menschen gefunden
werden, ist unbekannt. Die Untersuchungen von Maiwald + Oehme haben gezeigt,
dass es bei borrelienhaltigen Zecken in jedem vierten Fall zur Übertragung des
Erregers kam. Man kann also folgende Rechnung aufmachen: 15% der Zecken
enthalten Borrelien, aber nur 4% aller Zeckenstiche führen zu einer
Borrelieninfektion.
Merke:
Es wäre ein absoluter Fehler, die Diagnose und Therapie eines Erythema migrans vom Antikörpernachweis abhängig zu machen. Das Erythema migrans ist eine Blickdiagnose und immer konsequent zu behandeln! Umgekehrt gilt: Im Spätstadium einer Borreliose sind immer IgG-Antikörper nachweisbar, eine seronegative Borreliose im Spätstadium gibt es nicht!
Angesichts dieser Zahlen lehnen wir (Landesarbeitsgruppe zeckenübertragene Erkrankungen Baden-Württemberg, Anm. des Verf.) eine generelle antibiotische Prophylaxe nach Zeckenstich ab und empfehlen eine Untersuchung der Zecke mittels PCR auf Borrelien. Nur bei positivem Nachweis halten wir eine antibiotische Prophylaxe für gerechtfertigt, da sonst 96% aller Patienten unnötig behandelt würden.
Prospektive eigene Untersuchungen haben gezeigt, dass in Endemiegebieten etwa 500 pro 100.000 Einwohner jährlich an einer Borreliose neu erkranken (Hassler, HabilSchr.). Diese Erkrankungsrate konnte durch adäquate Zeckenentfernung auf 85 pro 100.000 gesenkt werden.
Im Bundesgebiet kommt es nach Schätzungen aufgrund derartiger prospektiver Untersuchungen zu mehreren zehntausend Neuerkrankungen pro Jahr. Diese Zahl ließe sich durch adäquate Zeckenentfernung erheblich senken.
Serologische Verfahren bei Borrelien-Infektionen
Die Serologie bei Infektionskrankheiten basiert auf dem Nachweis von Antikörpern. Wichtig in der Serologie sind im allgemeinen IgM und IgG-Antikörper (Bei manchen Infektionen auch IgA-Antikörper, nicht bei der Borreliose).
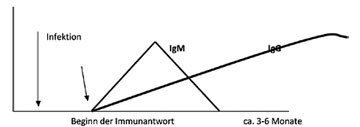
Abb. 4
IgM-Antikörper sind „die schnelle Eingreiftruppe“ des Immunsystems, sie werden kurz nach der Infektion gebildet und sind meist nach einigen Wochen bis zu einigen Monaten nach Infektionsbeginn nachweisbar. IgG-Antikörper sind dagegen das „Langzeitgedächtnis“ des Immunsystems. Sie sind über Jahre nachweisbar. Bei vielen Infektionskrankheiten lässt sich der Nachweis von IgG-Antikörpern mit Immunität nach durchgemachter und überstandener Erkrankung gleichsetzen (Beispiel: Nach Masernerkrankung besteht lebenslange Immunität). Nicht so bei der Borreliose: Auch bei erhöhten IgG-Antikörpern besteht keine Immunität, Re-Infektionen sind jederzeit möglich.

Abb. 5 Elisa-Platte
Abb. 6 Borrelien in der Immunfluoreszenz
Der zeitliche Ablauf einer Infektion ist immer ähnlich. Zunächst wird der Erreger übertragen und beginnt sich zu vermehren. In dieser Latenzzeit (=Inkubationszeit) sind weder Krankheitssymptome noch Antikörper nachweisbar.
Bei der Borreliose sind die ersten IgM-Antikörper frühestens nach 14 Tagen messbar, oft vergehen Wochen. Die meisten Patienten mit Frühsymptomen (vor allem solche mit einem Erythema migrans) haben deshalb noch keine Antikörper. In manchen Fällen sind auch nach wochenlangem Verlauf eines Erythema migrans noch keine Antikörper messbar. Erst mit dem Einsetzen der Erregergeneralisation (Bakteriämie) werden nennenswerte Mengen von Antikörpern gebildet.
Deutlich verzögert werden dann auch IgG-Antikörper gebildet. Sie sind frühestens nach vier Wochen zu finden, bleiben aber sehr lange erhalten.
Zum Nachweis von Antikörpern werden zunächst sogenannte Suchtests verwendet (Enzymimmunoassay = EIA; Immunfluoreszenztest = IFT), die schnell und relativ einfach durchzuführen sind.
Der EIA oder ELISA misst mittels Fotozelle eine Trübung oder Verfärbung im Reagenzglas. Das Ergebnis wird in Einheiten angegeben, die von Testfabrikat zu Testfabrikat variieren. Es gibt bei diesem Test Zwischenwerte wie 331 oder 334 Einheiten.
Der ImmunFluoreszenzTest (=IFT) wird dagegen titriert. Man fängt mit einer Anfangsverdünnung an (z.B. 1 Teil Serum und 40 Teile Wasser, also 1:40) und testet eine Farbreaktion. Ist das Ergebnis positiv, wird auf 1:80 verdünnt. Ist es wieder positiv, folgt der Test mit der Verdünnung 1:160, 1:320 und so weiter. Zwischenwerte gibt es nicht. Das Ergebnis lautet also „1:640 positiv“, wenn bei dieser Verdünnung der Test noch positiv war, bei der nächsten Verdünnungsstufe von 1:1.280 aber nicht mehr.
Man kann dieses Vorgehen mit einem Beispiel erklären: Wenn ich in einer Tasse Kaffee die Zuckermenge abschätzen will, kann ich den Kaffee immer weiter verdünnen und ausprobieren, ob er noch süß schmeckt. Das Ergebnis wäre dann: In einer Verdünnung von 1:160 schmecke ich gerade noch etwas Süßes.
Manche der Suchteste, die heute noch auf dem Markt sind, neigen zu falsch-positiven Ergebnissen. Sie unterscheiden also, wenn wir bei unserem Kaffee-Modell bleiben, nicht sauber zwischen Zucker und Süßstoff. Daher hat man einen Bestätigungstest entwickelt, der dies kann: dies ist der Westernblot oder Immunoblot.
Das Prinzip des Westernblot
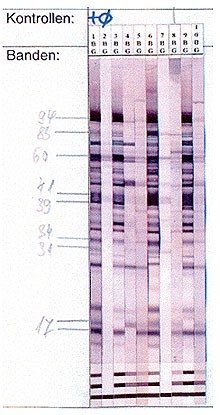
Abb.
Man nimmt Borrelien, die in Kulturmedium gezüchtet wurden, zertrümmert diese, und trennt die darin enthaltenen Proteine nach Molekulargewichten auf.
Dies geschieht mittels Elektrophorese auf einem Gel, dadurch liegen die Proteine nach Größe sortiert auf dem Streifen. Dann gibt man das zu untersuchende Patientenserum zu und „entwickelt“ den Streifen. Das Ergebnis sieht dann etwa aus wie ein Barcode, der in Supermärkten verwendet wird, um die Waren zu kennzeichnen.
Der erste Streifen links ist eine Positiv-Kontrolle von einem Patienten mit gesicherter chronischer Borreliose, Streifen 2 ist eine Negativkontrolle. Links sind die Molekulargewichte der Proteine (von 17 kD bis 94 kD) angegeben. Dann folgen die zu untersuchenden Patientenseren. Streifen drei, sechs und neun zeigen Bandenmuster, die mit der Positivkontrolle weitgehend übereinstimmen, die übrigen Streifen unterscheiden sich deutlich.
Die Interpretation ist nicht trivial!
Wir unterscheiden „Allerwelts“-Proteine, etwa die Banden bei 41 und 60 kD, von spezifischen Proteinen, etwa 31/34kD und 94 kD.
Das 41 kD-Protein, Flagellin, kommt in zahlreichen begeißelten Bakterienarten vor. Der Nachweis von Antikörpern gegen Flagellin bedeutet also nicht, dass der Proband eine Borreliose hat, sondern lediglich, dass sich sein Immunsystem schon einmal mit begeißelten Bakterien auseinandergesetzt hat. Ähnlich bedeutungslos sind die bei 60 kD erscheinenden „Common antigens“.
Dagegen sind die Proteine bei 31/34 kD und 94 kD sogenannte spezifische Proteine, die nur in Borrelien vorhanden sind. Wenn diese Banden nachweisbar sind, kann man also von einer Borreliose ausgehen.
Insgesamt gilt: Je länger eine Borrelieninfektion andauert, desto intensiver wird die Immunantwort, die wir im Westernblot-Muster sehen.
Kontrolle nach Therapie
Auch nach einer erfolgreichen Therapie klingt die Antikörperkonzentration nur langsam ab. Nur über sehr lange Zeiträume (meist Jahre) können wir einen Rückgang der Bandenintensität beobachten. Daher hat es sich bewährt, nach Therapie einer Borreliose wie folgt vorzugehen:
1. Nach Therapie einer frischen Borrelieninfektion (Erythema migrans) kontrollieren wir den Antikörperstatus nach drei Monaten. Dann sind in der Regel noch IgM-Antikörper nachweisbar, es sollte aber nicht zur IgG-Serokonversion gekommen sein (im IgG-Westernblot keine 31/34 oder 94 kD-Banden). Ein persistentes isoliertes IgM ist nicht beunruhigend und kein Grund zu einer nochmaligen Therapie.
2. Nach Therapie einer chronischen Borreliose, die in aller Regel intravenös erfolgt, werden vier Kontrollen in sechsmonatigen Abständen durchgeführt. Dabei muss der Test immer mit identischem Verfahren (im gleichen Labor) erfolgen. Wir sehen dann ein langsames Absinken des Gesamt-IgG im ELISA-Test und ein allmähliches Verblassen der spezifischen Banden im Westernblot. Ein Beispiel ist der Streifen 4 im oben abgebildeten Blot. Die 31/34 und 94 kD-Banden sind hier abgeblasst und nur noch ganz schwach erkennbar. Dieser Patient wurde drei Jahre zuvor erfolgreich therapiert.
Der Lymphozyten-Transformationstest
Das Testprinzip
Man isoliert aus einer Blutprobe des Patienten lebende Lymphozyten. Diese werden in Kultur gehalten und mit einem Antigen konfrontiert. In diesem Fall werden den Lymphozyten Proteine aus Borreliose-Bakterien beigeben. Steigern sie dann ihren Stoffwechsel, was man am Einbau von 3H-Thymidin messen kann, so glaubt man daraus ablesen zu können, dass sie gewissermaßen ihren „Feind“ wiedererkennen. Daraus schließt man, dass sie bereits früher Kontakt mit Borrelien hatten.
Anfang der 90er Jahre habe ich selbst mit zwei Kollegen der Universität Heidelberg (Prof. Dr. Weyand und Prof. Dr. Goronzy) über mehrere hundert Tests versucht, den LTT anwendungsreif zu machen. Wir haben aufgegeben, weil die Ergebnisse trotz sorgfältigster Durchführung nicht verwertbar waren.
Zahlreiche Fehlerquellen
- Die Blutprobe muss extrem frisch sein, ein Postversand führt zur Schädigung der Lymphozyten (Blutprobe bei Hochsommer im Postauto!)
- Borrelienproteine sind teilweise extrem wirksame Antigene. Daher reagieren die Lymphozyten oft bereits beim ersten Kontakt. Die Reaktion beweist also gar nicht, dass schon ein vorheriger Kontakt bestanden hat! Daher liefert der Test extrem oft falsch-positive Ergebnisse auch bei Menschen, die niemals Kontakt mit Borrelien hatten.
- Die in Deutschland angebotenen Tests wurden (nach meinem besten Wissen) niemals wissenschaftlich „validiert“. Daher sind die Grenzwerte willkürlich festgesetzt. Eines der anwendenden Labors hat auf meine Frage, wie man den Test überprüft hat, lediglich geantwortet, „man habe damit gute Erfahrungen gemacht“. Wenn man einen neuen Test validieren will (also seine Anwendbarkeit beweisen), so ist ein Blindversuch üblich. Man nimmt Proben von 500 Patienten, die sicher an einer Borreliose erkrankt sind und 500, die sicher niemals eine Borreliose hatten. Diese werden so gemischt, dass keine durchschaubare Reihenfolge der Nummern besteht. Der testende Laborarzt muss dann die richtigen Proben mit seinem LTT finden. Solche Untersuchungen wurden bisher nicht publiziert.
ELISPOT: ein verbesserter LTT?
Das Prinzip des ELISPOT ist ähnlich, hat aber eine etwas elegantere Technik. Bei manchen Erkrankungen, zum Beispiel bei der Tuberkulose, funktioniert dieser Test und ist sehr zuverlässig. Bei der Borreliose leidet er unter derselben Fehlerquelle wie der LTT: Das Borrelienantigene beim Erstkontakt schon heftige Immunreaktionen auslösen können, gibt es auch hier oft falsch-positive Ergebnisse.
Fazit: Beide Testverfahren sind derzeit nicht zum Einsatz geeignet.
Klinik der Lyme-Borreliose
Krankheitsbild und Pathophysiologie
Borrelia burgdorferi-Infektionen verlaufen üblicherweise in drei Phasen. Zunächst wird der Erreger beim Zeckenstich in der Haut deponiert und beginnt sich hier zu vermehren (Phase 1: die Lokalinfektion der Haut). Die Generationszeit des Erregers ist hoch (ca. 20-30 Stunden), daher vermehrt er sich nur langsam. Erst nach einer Latenzzeit, die üblicherweise etwa 10 Tage beträgt (bei Re-Infektionen deutlich weniger), kommt es zur zellulären und humoralen Immunantwort. Alle kutanen Manifestationen der Borreliose, vom Erythema migrans bis zu Acrodermatitis, werden durch den Einstrom von Lymphozyten und Plasmazellen als bläulichrot verfärbte Hautareale sichtbar, wir beobachten also die zelluläre Immunantwort an der Haut!
Je nach Intensität der zellulären Immunantwort beobachten wir das typische Erythema migrans (EM) oder das Borrelien-Lymphozytom (BL), welches solitär oder in Kombination mit dem EM auftreten kann. Selten kommt es zur Mitreaktion des subkutanen Fettgewebes in Form einer Pannikulitis.
Während der Erreger sich in der Haut vermehrt und dabei von der Stichstelle nach peripher wandert, wird er irgendwann Anschluss an ein Blut- oder Lymphgefäß finden. So werden Borrelien mit dem Blutstrom verfrachtet und die Generalisationsphase, das zweite Stadium der Krankheit beginnt. Klinisch ist es gekennzeichnet von grippeähnlichen Allgemeinsymptomen, Myalgien, Kopfschmerzen, Fieber (nicht obligat), Nachtschweiß und Palpitationen. Hier kann es zu ersten Organmanifestationen kommen (Karditis, Neuritis, Ophthalmitis etc.) kommen. Nun folgt eine ausgeprägte Immunantwort und die Zahl der Erreger wird drastisch reduziert. Nur im Kollagen können sich Borrelien dem Zugriff des Immunsystem erfolgreich entziehen. Hier persistieren sie und können nach unterschiedlich langer sekundärer Latenz rezidivierende Krankheitsschübe auslösen.
Diese chronische Phase markiert das Stadium drei der Erkrankung. Klinisch ist diese geprägt von Neuropathien, Arthralgien und Myalgien, die während der Krankheitsschübe von Allgemeinsymptomen (in erster Linie Nachtschweiß, gelegentlich Fieber) begleitet werden. Generell können alle Körperregionen betroffen sein. An der Haut kann sich, meist nach jahrelangem Verlauf, die Acrodermatitis chronica atrophicans ausbilden, die zunächst ein entzündliches Stadium zeigt, um nach längerem Verlauf in eine „zigarettenpapierartige“ Atrophie überzugehen. Fast regelhaft ist diese von Neuropathie und Osteopathie begleitet. Gelegentlich findet man die pathognomonischen fibroiden Knoten, die hohe Erregerzahlen beinhalten.
In allen Krankheitsstadien kann der Erreger aus infiziertem Gewebe kultiviert werden, was den Charakter einer chronischen bakteriellen Infektion in Analogie zur Lues unterstreicht.
Das Erythema migrans
klassische Variante
Hautreaktionen, auch Rötungen, die in den ersten sieben Tagen nach Zeckenstich auftreten, bezeichnen wir als „primäre Stichreaktion“. Oft kommt es bei der Zeckenentfernung zu kleinen Hautverletzungen, die dann umgebende Rötungen verursachen. Diese sind bedeutungslos!
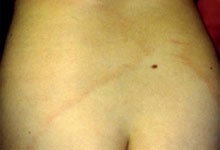
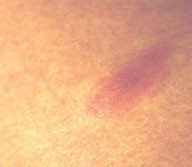
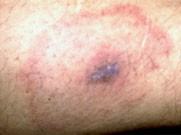
Erst etwa 10 (7-20) Tage nach Zeckenstich, also nach einem obligat freien Intervall, setzt die zelluläre Immunreaktion gegen Borrelia burgdorferi ein, das Erythema migrans wird sichtbar. Es erscheint an der Stelle des Zeckenstiches und hat bei seinem Beginn meist mit einem Durchmesser von ca. 5-6 cm. Im Laufe von Wochen und Monaten dehnt es sich langsam nach peripher aus. Es kann Maximalvarianten geben, bei denen eine ganze Extremität oder der ganze Stamm betroffen ist. Wegen des Verdünnungseffektes wird es meist immer blasser, bis es kaum noch zu erkennen ist.
Da die Borrelien
(etwa 3 mm pro Tag) nach peripher wandern, folgen ihnen die immunkompetenten
Zellen der körpereigenen Abwehr. Im Zentrum blasst das EM meist wieder ab, kann
aber auch flächig bleiben (Abb. 7 Bildbeispiele).
|
|
|
|
|
Abb. 7 Bildbeispiele
Meist ist ein EM schmerzlos, gelegentlich besteht ein Juckreiz. Die Epidermis bleibt intakt, ekzematöse Anteile fehlen.
polytope Variante
Bisweilen treten polytope EMs auf. In diesem Fall ist von einer hämatogenen Embolisation des Erregers auszugehen. Die Satelliten-EMs sind meist kleiner.
Differentialdiagnosen
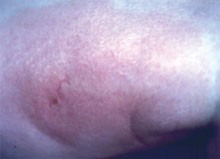
Kriebelmückenstich mit derber, plattenförmiger Infiltration der Haut und deutlicher lokaler Überwärmung zwei Tage nach Stich einer Kriebelmücke. Dies ist kein EM!
Die häufigste Verwechslung tritt bei Kriebelmückenstichen auf. Kriebelmücken, (Simuliidae, wichtigster Vertreter Simulium equinum), sind stechende, etwa 4 mm lange Mücken, deren Gift proteolytische Enzyme enthält, weshalb die Stichreaktion nach etwa zwei Tagen ihr Maximum erreicht. Simuliidenstiche sind immer stark überwärmt, flächig derb infiltriert und jucken bzw. schmerzen stark (Abb.).
Die Reaktion klingt nach drei bis sieben Tagen ab. Häufig werden Lymphangitiden beobachtet. In Mitteleuropa werden keine Krankheiten durch Kriebelmücken übertragen, in Afrika aber der Wurm Onchocercus volvulus, der Erreger der Flussblindheit).
Cave:
Die Diagnose eines Erythema migrans ist eine Blickdiagnose. Es ist als Fehler zu bewerten, wenn die Diagnose vom Nachweis von Antikörpern abhängig gemacht wird, da die Antikörperbildung frühestens 2 Wochen nach Beginn der Erregergeneralisation einsetzt.
7-Tage-Regel:
Ein Erythema migrans erscheint nie vor dem siebten Tag, eine primäre Stichreaktion ist praktisch immer am fünften Tag abgeklungen!
Nachsorge: Serologische Kontrolle drei Monate nach Therapie, zu diesem Zeitpunkt dürfen noch IgM-Antikörper, es sollten aber keine IgG-Antikörper nachweisbar sein. Wenn noch Antikörper nachweisbar sind, muss weiter kontrolliert werden (klinisch und serologisch alle drei Monate). Der Patient sollte über mögliche Spätsymptome aufgeklärt werden.
| Therapie | |
| Erwachsene | Doxicyclin 3x 100 mg/20 Tage (Lichtschutz beachten!) Azithromycin 500 mg über 10 Tage Amoxicillin 4x 1 g, 20 Tage Cefuroxim-Axetil 3x 500 mg/20 Tage |
| Kinder | Amoxicillin 3-4x 75 mg/kg KG, 20 Tage (auch Cefuroxim oder Azithromycin möglich) |
| Erythromycin und roxithromycin sind wegen schlechterer Wirksamkeit zu vermeiden. | |
Das Borrelienlymphozytom (BL)
(Lymphadenosis cutis benigna BÄFVERSTÄDT, LABC)
Erstbeschreibung: Biberstein 1923 (Lymphozytom) Bäfverstädt 1943/1960(LABC in mono-/oligotoper bzw. miliarer Form)
Nachweis der Übertragbarkeit: Paschoud 1957/58
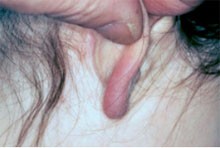
Typisches Borrelienlymphozytom am Ohrläppche
Borrelien-Lymphozytome (BL) sind in der Regel monotope, an der Stichstelle auftretende Infiltrate immunkompetenter Zellen (pathophysiologisch also lediglich eine punktuelle statt flächige Variante des EM). Sie treten besonders häufig bei Re-Infektionen auf. Dies kann dadurch erklärt werden, dass bei vorimmunisierten Patienten die Immunreaktion früher einsetzt, die Borrelien also schon an Ort und Stelle bekämpft werden. So bilden sich kleine Infiltrate mit Verdickung der Haut (das EM liegt dagegen im Hautniveau). Borrelienlymphozytome sind seltener als das EM.
Die Herde können Monate bis zu mehreren Jahren bestehen (schon von Bäfverstädt wurde 1962 ein Fall mit 20 Jahren Verlaufszeit beschrieben, der schließlich nach Penicillingabe ausheilte!)
|
|
|
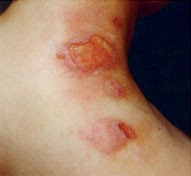 | 3 Schulterpartie einer Patientin mit über drei Jahre bestehendem polytopem BL. Durch Kratzartefakte kam es zur Superinfektion mit Staphylococcus aureus, sichtbar an den gelblichen Fibrinbelägen in den Ulcerationen. Die Ätiologie konnte kulturell bestätigt werden. Komplette Remission nach systemischer Cefotaxim-Therapie (2x 3 g/14d). |
Prädilektionsstellen sind nach den meisten Literaturangaben Mamille und Ohrläppchen (Abb.). Möglicherweise werden Lymphozytome an anderen Körperstellen aber oft nicht als solche erkannt (siehe auch Bildbeispiele Abb. 8). Gelegentlich findet man Lymphozytome auch im Zentrum von Erythemata migrantia (Bildbeispiel Abb. 8), manchmal wandert im Verlauf ein EM aus dem BL heraus. Oligotope Lymphozytome, wie sie bereits von Bäfverstädt beschrieben wurden, sind eher selten. In unserem Beispiel lagen etwa 15 Herde im Bereich des rechten Armes und der Schulter (Abb. 8).
Histologisch sieht man ein dichtes, perivaskulär gelagertes Infiltrat aus Lymphozyten und Plasmazellen. Immunhistologisch findet man eine polyklonale Stimulierung. In manchen Fällen kann die Ätiologie nur durch kulturellen Nachweis von Borrelien aus den Läsionen geklärt werden.
Monotope Form
Die klassische monotope Form des Borrelienlymphozytoms besteht aus einem mehr oder weniger scharf abgegrenzten lymphozytären Infiltrat mit bläulich-roter Farbe und gummiartiger Konsistenz bei Palpation.
Miliare Form
Ursprünglich von Bäfverstädt (1960) als Lymphadenosis cutis benigna f. dispersa beschrieben. Hier handelt es sich um sehr zahlreiche, meist nur stecknadelkopfgroße Lymphozytom-Herde. Miliare Lymphozytome sind nur denkbar, wenn bereits eine Streuung des Erregers über die Blutbahn erfolgt ist, also eine systemische Infektion vorliegt. Die Abgrenzung von reaktiven Lymphomen anderer Ätiologie ist nicht einfach, kann aber in manchen Fällen kulturell erfolgen. Immunhistologisch imponiert auch hier die polyklonale Stimulierung.
Therapie
Die monotope Form wird wie ein Erythema migrans therapiert (siehe dort), die miliare Form erfordert eine systemische intravenöse Therapie (Cefotaxim oder Ceftriaxon über 14-21 Tage; Reserve: Doxicyclin, Penicillin G iv)
Phase 2: Erregergeneralisation
Wenn die Borreliose-Erreger langsam durch die Haut wandern, so werden sie früher oder später auch ein Blut- oder Lymphgefäß durchwandern – es kommt zur Bakteriämie. In dieser Phase – meist wenige Wochen nach Infektionsbeginn – sind noch keine Antikörper vorhanden, die Erregerstreuung kann also relativ ungehindert erfolgen. Nun können grippeartige Allgemeinsymptome mit oder ohne Nachtschweiß auftreten, diese Phase kann aber wegen der relativ geringen Erregerzahl auch subklinisch verlaufen. Verschiedene Organmanifestationen können folgen, von der Neuroborreliose im engeren Sinn mit Befall der Liquorräume über die periphere (Plexus-) Neuritis ohne Liquorbeteiligung bis hin zur Myokarditis. Insgesamt sind diese Organkomplikationen aber eher selten (etwa 5% der Infektionen).
Im weiteren Verlauf werden dann die Borrelien durch Antikörper und Makrophagen weitgehend eliminiert, nur in relativ schlecht durchblutetem Bindegewebe (Kollagen) können sich einzelne Nester des Erregers halten. Dies leitet über zur Phase 3 der Erkrankung, die gekennzeichnet ist durch Beschwerden an Muskeln, Sehnen und Knochen.
Phase 3: die chronische Phase der Infektion
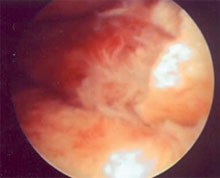
Typisches „rotes Knie“ als arthroskopischer Aspekt einer Lyme-Arthritis
Die meisten Patienten mit einer chronifizierten Borreliose haben eher diffuse Beschwerden, die sich oft nur schlecht einordnen lassen. Sie berichten über starke Abgeschlagenheit, Nachtschweiß, Myalgien und Arthralgien. Die eigentliche, klassische Lyme-Arthritis, die in der Regel die großen, mechanisch belasteten Gelenke (OSG, Knie, Hüfte, Handwurzel) betrifft, ist insgesamt nicht häufig.
Viele Patienten bleiben auch bis zu mehreren Jahren symptomfrei und erkranken klinisch zunächst nicht. In unserer großen Bevölkerungsstudie in Kraichtal, in der etwa 4.000 Patienten über mehr als 20 Jahre beobachtet wurden, haben wir klinisch stumme Infektionen über bis zu 8 Jahre beobachtet, trotzdem sind letztendlich alle Infizierten auch klinisch erkrankt.
Acrodermatitis chronica atrophicans (ACA)
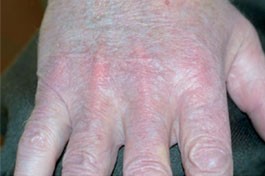
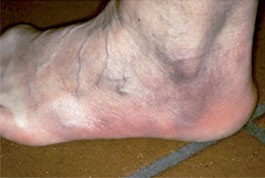
Die Acrodermatitis chronica atrophicans entsteht bei einer Borrelien-Infektion erst nach mehreren Jahren (frühestens etwa 2-3 Jahre, maximal Jahrzehnte nach Beginn). Sie ist in ihrem Verlauf gekennzeichnet durch ein zunächst ödematöses Entzündungsstadium, bei dem die Epidermis intakt bleibt, die Dermis dagegen aufgequollen und entzündet ist. Die Haut ist blaurot verfärbt, die Grenzen sind meist verwaschen. Perivaskulär finden sich lymphozytäre Infiltrate mit vielen Plasmazellen, die oft bis in die Subkutis reichen. Durch die chronische Entzündung kommt es zu einer Degeneration des Kollagens mit Verlust der elastischen Fasern und damit zu einer am Ende „zigarettenpapierartigen“ Atrophie der Haut (Pospelow 1886). Diese Atrophie betrifft in erster Linie die Akren (Abb. 9).
|
|
|
Abb. 9 Bildbeispiele
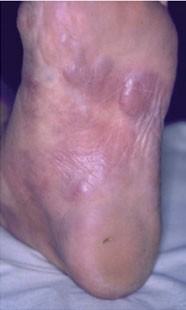
Fibroide Knoten
Gelegentlich ist die ACA vergesellschaftet mit fibroiden Knoten (Herxheimer 1910), die oft an der Streckseite der Extremitäten angeordnet sind, aber auch etwa an der Fußsohle liegen können (Abb. 9). Diese Knoten scheinen histologisch zwiebelschalenartig aufgebaut (Hardmeier 1968) und zeigen eine schwammige Degeneration des Kollagens mit lymphozytärer Infiltration.
Borrelien lassen sich aus ACA-Herden und besonders aus den fibroiden Knoten gut kultivieren. Dadurch wird bewiesen, dass es sich tatsächlich um eine Persistenz des infektiösen Agens und nicht etwa um eine Autoimmunreaktion handelt.
Kombination mit Morphaea und Lymphozytomen
ACA-Herde sind oft inhomogen und können in Kombination mit sklerodermiformen Veränderungen (Morphaea-artig) auftreten (Göhr 1935, Asbrink in Weber + Burgdorfer 1993). Auch die Kombination mit Lymphozytomen ist nicht selten, was sich durch die polyklonale Immunstimulation erklären lässt (siehe dort).
Begleitende Symptome: Neuropathie und Osteopathie
Praktisch immer findet man die ACA vergesellschaftet mit peripheren, sensibel betonten Polyneuropathien (Hopf 1966+1975, Kristoferitsch 1989). Durch eine Vaskulitis der Vasa nervorum führt die chronische Borrelien-Infektion zu einer axonalen Degeneration peripherer Nerven (gezeigt von Meier + Camponovo 1988 an Suralis-Biopsien). Ähnlich wie die ACA selbst können diese Schäden nach antibiotischer Therapie nur dann ausheilen, wenn die Atrophie noch nicht zu weit fortgeschritten ist, man kann aber das Fortschreiten des entzündlichen Prozesses in jedem Fall aufhalten.
Selbstverständlich tritt die Borreliose-induzierte Neuropathie auch ohne begleitende ACA auf. Das Befallsmuster ist oft mosaikförmig und nicht streng sockenförmig wie bei der diabetischen Neuropathie.
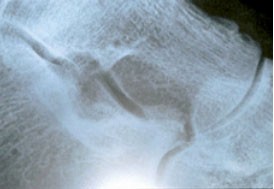
Eine weitere typische Komplikation der ACA ist die Schädigung der Gelenke und Knochen in der Umgebung der ACA-Herde (Hövelborn 1931, Gans 1952). Auch diese werden heute als Folge der borrelieninduzierten vaskulitischen Prozesse angesehen, die zu trophischen Störungen führen. Die Knochendefekte präsentieren sich im Röntgenbild oft als mottenfraßartige Defekte. Auch sie können sich nach Antibiose zurückbilden (Abbildung).
Therapie
Nach Ansicht einiger Autoren genügt bei der ACA eine orale Therapie, etwa mit Doxicyclin. Nach unserer Auffassung muss man die ACA als „Spitze des Eisbergs“ bei einer chronischen Borreliose ansehen und mit zusätzlichen Herden in schwer zugänglichen bindegewebigen Strukturen rechnen. Deshalb bevorzugen wir immer eine systemische Therapie mit Cephalosporinen der dritten Generation (Cefotaxim 2x 3 g/20 Tage oder Ceftriaxon 1x 4 g/20 Tage).
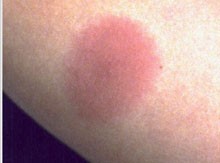
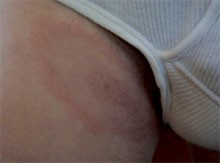
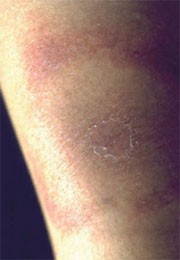 3 EM drei Wochen nach Zeckenstich.
3 EM drei Wochen nach Zeckenstich.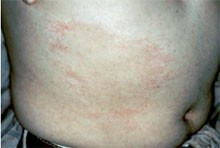










 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
