Fettverteilungsstörung
Gestern, heute und morgen
Georg Behrens, Hannover
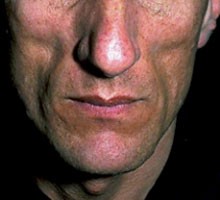
Abb. 1 Lipoatrophie. Deutlicher Fettverlust im Bereich der
Wangen. www.aids-images.ch
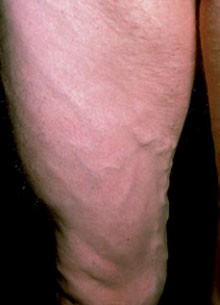
Abb. 2 Lipoatrophie. Verschmälerung des Unterhautfettgewebes am
Oberschenkel. Die Venen treten hervor. www.aids-images.ch
Häufigkeit, Diagnostik und Ursachen
Fettverteilungsstörungen gehören zum „Lipodystrophie-Syndrom“. Dieses Syndrom beinhaltet neben Fettschwund bzw. -ansammlung auch noch metabolische Veränderungen, nämlich Fett- und Zuckerstoffwechselstörungen. Der Begriff hat sich etabliert, obwohl bis heute weder eine einheitliche Definition noch eine validierte Klassifikation vorliegen. Selbst die von Andrew Carr, Sydney, vorgeschlagene Definition, in die Alter, Geschlecht, Dauer der HIV-Infektion, Taillen-Hüft-Quotient, Anionenlücke, HDL, Stamm-Extremitätenfett-Quotient sowie Quotient von intra- und extraabdominalem Fett eingeht, konnte sich nicht durchsetzen. Dieser Umstand erschwert die klinische Diagnostik und die wissenschaftliche Forschung enorm.
Häufigkeit
Die Prävalenz von Fettverteilungsstörungen wird in der Literatur mit 75% angeben, wobei diese Zahlen aus älteren Arbeiten bis 2005 stammen. Die heute empfohlenen Therapien für zuvor unbehandelte Patienten führen offenbar erheblich seltener zu diesen Störungen und die Inzidenz für klinisch evidente Fettverteilungsstörung nach zwei Jahren Therapie liegt bei ca. 5%. Veränderungen des Körperbildes können prinzipiell unter fast allen Medikamentenkombinationen auftreten. Das Risiko für die Fettumverteilung steigt mit der Therapiedauer, mit dem Alter, sowie dem Ausmaß des Immundefekts und bleibt damit, trotz moderner Therapie, für das Langzeitmanagement relevant. Kinder können ebenso betroffen sein wie Erwachsene.
Die Prävalenz von Insulinresistenz und Glukosetoleranzstörungen, die auch zum Lipodystrophie-Syndrom gehören, liegt in der Literatur in Abhängigkeit von Therapiekombinationen zwischen 20 und 50 % und ist bei Patienten mit zentraler Fettakkumulation und Proteaseinhibitortherapie am höchsten.
Klinisches Bild
Bei der Lipoatrophie kommt es zu einem mehr oder weniger ausgeprägten Verlust an Unterhautfettgewebe. Betroffen sind in erster Linie das Gesicht (periorbital, bukkal, temporal), am Gesäß und an Armen und Beinen (Abb. 1 und 2). Der heute weniger beobachtete subkutane Fettverlust kann isoliert oder zusammen mit einer Lipohypertrophie auftreten. Fettansammlungen werden in erster Linie im Bauchraum (viszerales Fettgewebe) beobachtet. Im Lauf der Zeit kann eine Verfettung der Muskulatur und Leber hinzukommen. Fettpolster im dorsozervikalen Bereich (sog. „Stiernacken“ oder „buffalo hump“) oder am Bauch sind selten (Abb. 3 und 4).
|
Abb. 3 Lipohypertrophie. Stiernacken und viszerale Fettansammlung. R. Pauli |
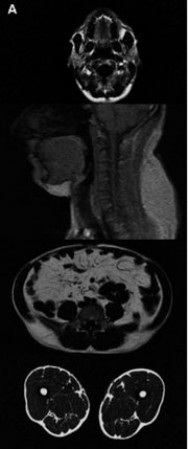
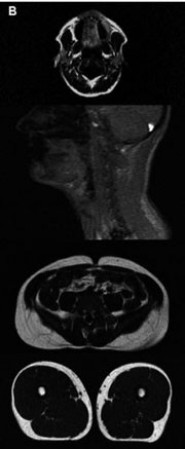
Abb. 4 MRT Schnittbilder im Gesicht-, Nacken-, Bauch- und Oberschenkelbereich Fettgewebe ist hier in hellgrau dargestellt. Auf der linken Seite sind Aufnahmen eines Patienten mit dem Bild einer gemischten Lipodystrophie (mit Lipoatrophie und gleichzeitiger Fettakkumulation). Die rechte Seite zeigt einen Patienten ohne Hinweis auf eine Lipodystrophie. M.Bickel |
Diagnostik
Die klinische Diagnose einer Fettverteilungsstörung zu stellen, ist bei ausgeprägten Störungen für den erfahrenen HIV-Behandler nicht schwer. Bei frühen/leichten Formen ist die Diagnose dagegen schwierig, zumal eindeutige Kriterien fehlen und der Prozess schleichend verläuft. Ein frühes klinisches Zeichen der Lipoatrophie kann ein Hervortreten der Venen an Armen und Beinen sowie Rückgang des Wangenfettes sein. Dabei sollte man jedoch beachten, dass sowohl Menschen ohne HIV-Infektion als auch unbehandelte HIV-Infizierte wenig Unterhautfettgewebe haben können. Ebenso ändert sich im Lauf des Lebens die Körperform und mit den Jahren kommt es häufig zu einer Zunahme des Bauchumfangs. Einfacher – aber auch ungenauer – sind anthropometrische Methoden wie Messungen des Taillenumfangs (waist circumference) oder des Taillen-Hüft-Quotienten (waist-to-hip ratio). Hautfaltendickemessungen sind leicht und nebenwirkungsfrei, sollten aber durch eine mit dieser Technik erfahrene Person erhoben werden. Eine Messung der Körperzusammensetzung durch eine Bioimpedanzanalyse ist für die Diagnose von Fettverteilungsstörungen ungeeignet.
In klinischen Studien wird der regionale Fettgehalt mittels DEXA („dual energy x-ray absorptiometry“), CT, MRT oder Sonografie bestimmt. Mit diesen Methoden sind Veränderungen der Fettverteilung im Vergleich zu Kontrollgruppen schon messbar, bevor sie klinisch manifest werden. Bildgebende Techniken reichen von sagittalen Scans des Abdomens oder der Extremitäten bis hin zu komplexen dreidimensionalen Rekonstruktionen. All diese Methoden kommen selbst in wissenschaftlichen Untersuchungen nur selten zum Einsatz und erlauben nur den objektiven Vergleich der Veränderungen von zwei unterschiedlichen Gruppen. Beim einzelnen Patienten sind diese Verfahren nicht kosteneffektiv und aufgrund der starken interindividuellen Schwankungen im Hinblick auf eine „normale“ Verteilung von peripherem und zentralem Fettgewebe nicht aussagekräftig.
Häufig werden die körperlichen Veränderungen von komplexen Stoffwechselstörungen begleitet. Dazu gehören periphere und hepatische Insulinresistenz, Glukosetoleranzstörungen, Diabetes mellitus, Hypertriglyzeridämie, Hypercholesterinämie, erhöhte freie Fettsäuren und niedriges HDL-Cholesterin. Diese Veränderungen sind nicht selten schwieriger zu behandeln, als bei seronegativen Patienten und nicht selten gehen die metabolischen Phänomene der klinischen Manifestation der Fettumverteilung voraus.
Kardiovaskuläres Risiko
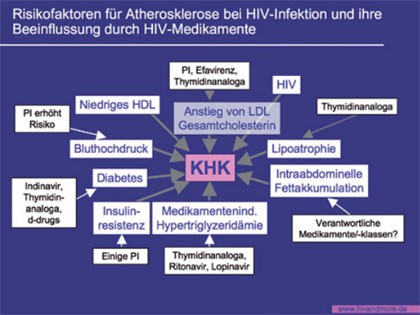
Abb. 5 Risikofaktoren für Atherosklerose bei HIV-Infektion.
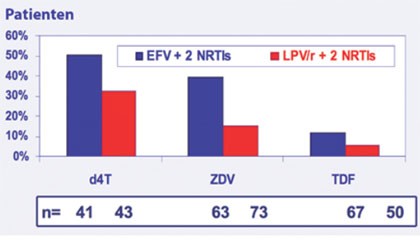
Abb. 6 ACTG 5142. Inzidenz der
Lipoatrophie nach 96 Wochen unter verschiedenen Regimen. Unter den Thymidinanaloga kommt es deutlich häufiger zum
Fettverlust als unter Tenofovir.
Neuere Studien deuten auf eine Erhöhung des kardiovaskulären Risikos durch HIV bzw. durch die ART. Die Fettumverteilung per se erhöht das Herzinfarktrisiko kaum, ist aber möglicherweise Teil metabolischer Prozesse, die z.B. durch eine Fettstoffwechselsstörung, zu einem Anstieg des Risiko führen können (Abb. 5). Das Lipodystrophie-Syndrom mit Fettzunahme ähnelt physisch und metabolisch stark dem sogenannten „metabolischen Syndrom“ (Stammfettsucht, Hypertonie, Insulinresistenz und Hyperlipidämie), das ebenfalls mit einem erhöhten Risiko für Herzinfarkte einhergeht.
Viele Ursachen
Die Ursachen der Fettumverteilung sind unbekannt. Die Genese ist wahrscheinlich multifaktoriell, d.h. es sind die HIV-Infektion, die antiretrovirale Behandlung als auch patienteneigne Faktoren und systemische oder lokale inflammatorische Prozesse beteiligt. Vieles spricht dafür, dass Lipoatrophie und die zentrale Adipositas oder die Kombination von beidem – Ausdruck unabhängiger Entwicklungsprozesse sind. Diskutiert werden Störungen der Adipozytendifferenzierung, proinflammatorische Cytokine (TNF-α) und eine mitochondriale Schädigung der Zellen.
Lipoatrophie und NRTI
Unter NRTI, vor allem unter Thymidinanaloga (z.B. Stavudin, Zidovudin), wurde ein peripher, subkutanter Fettverlust beobachtet (Abb. 6). Eine Zunahme des abdominellen Fetts ist unter NRTI dagegen eher selten. Als Ursache der Lipatrophie wird eine Störung des mitochondrialen Energiestoffwechsels durch die auch D-Drugs genannten NRTI diskutiert. Für die Replikation der mitochondrialen DNA (mtDNA) ist das Enzym Polymerase-γ zuständig. Dieses Enzym ähnelt der reversen Transkriptase und wird durch NRTI inhibiert. Es resultieren mtDNA-Depletion, Einbau in mtDNA mit vorzeitigem Kettenabbruch, Beeinträchtigung mitochondrialer Enzyme, Entkoppelung der oxidativen Phosphorylierung und Apoptoseinduktion. Dies kann zur Verschmälerung des Unterhautfettgewebes führen ebenso wie zu anderen beschrieben Nebenwirkungen der NRTI wie Myopathie, Hyperlaktatämie, mikrovesikuläre Steatose, Steatohepatitis mit Laktatazidose. Vielleicht sind noch zusätzliche oder alternative Mechanismen, wie z.B. die Störung der Genregulation von Mitochondrien und Adipozyten beteiligt.
Fettakkumulation und ART
Anders als bei der Lipoatrophie gibt es keine klare Korrelation von Lipohypertrophie mit bestimmten antiretroviralen Medikamenten/Medikamentenklassen. Als die Fettumverteilung erstmals beschrieben wurde, waren Kombinationen aus Thymidinanaloga und Proteasehemmern das am weitesten verbreitete Regime. Neuere Studien zeigen jedoch, dass Proteasehemmer häufiger als andere Substanzklassen zu Störungen des Fett- und Zuckerstoffwechsels führen, nicht jedoch zwangsläufig zu Fettansammlungen.
Markus Bickel, Frankfurt
Therapieempfehlungen
Es ist allgemein akzeptiert, dass es sich bei allen Veränderungen innerhalb des Lipodystrophie-Syndromes um eine Folge der HIV-Therapie handelt. Diese Annahme beruht vor allem auf der Beobachtung, dass die charakteristischen Veränderungen bisher nicht beim unbehandelten HIV-infizierten Patienten beobachtet worden sind. Es muss jedoch klar gestellt werden, dass es sich damit jedoch nicht einfach um einen direkten toxischen Medikamenteneffekt handelt. Dennoch sollten alle Anstrengungen unternommen werden, um jedes HIV wirksame Medikament bzw. Medikamentenkombination auf diese schwere Komplikation hin zu untersuchen. Hierzu sind jedoch langfristige Studien mit zum Teil zeitlich und finanziell sehr aufwendigen Untersuchungen notwendig. Die allermeisten der bisher veröffentlichten Untersuchungen gehen von den behandelnden Ärzten aus (sog. investigator initiated trials) und wurden mit kleinen Budgets aus öffentlichen Förderungsgeldern bestritten, da von der Industrie nur wenig Unterstützung kam. Aus diesem Grund sind die Patientenzahlen in den Studien oft so klein, dass die Ergebnisse nicht eindeutig verwertbar sind. Hinzu kommt, dass viele der im Rahmen des Lipodystrophie-Syndromes auftretenden Veränderungen stark von genetischer Prädisposition, Lebens- und Ernährungsgewohnheiten abhängig sind, so dass die Zahl der zu untersuchenden Patienten für eine definitive Aussage ausreichend hoch sein muss, um für diese Einflussfaktoren zu kontrollieren.
Als Beispiel muss man sich nur die enorme Heterogenität des deutschen HIV-Kollektivs vor Augen halten. Wie soll allein der Gewichtsverlauf eines 55jährigen übergewichtigen, unsportlichen Mannes, der nie eine AIDS- Erkrankung hatte, mit dem einer 23-jährigen thailändischen Patientin, die aufgrund einer Tuberkulose vor HIV-Therapiebeginn stark untergewichtig ist, sinnvoll verglichen werden, selbst wenn beide hypothetische Patienten die gleiche HIV-Therapie in identischer Dosierung beginnen? Aus diesen Gründen wurden in diesem Beitrag nur Studien und Metaanalysen (d.h. Zusammenfassungen vieler ähnlicher, kleinerer Studien) berücksichtigt, bei denen aufgrund einer genügend großen Anzahl von Studienteilnehmern eine definitive Aussage getroffen werden konnte.
Allgemeine Maßnahmen
Studien zu allgemeinen Maßnahmen zur Vermeidung oder zur Verbesserung von Fettverteilungsstörungen gibt es so gut wie nicht. Kleinere Untersuchungen und eine Metaanalyse lassen jedoch darauf schließen, dass Gewichtsreduktion durch Diät in Kombination mit regelmäßigem Ausdauersport zur einer Verbesserung der Körperwahrnehmung und auch der abdominellen Fettansammlung führt. Eine relevante Verbesserung der Lipoatrophie konnte in diesen Untersuchungen nicht gezeigt werden. Dies ist wenig überraschend und die hieraus abgeleiteten Empfehlungen unterscheiden sich praktisch nicht von den generellen Empfehlungen zur Vorbeugung von Übergewicht. Die Empfehlung lautet, mindestens 3 x pro Woche für mindestens 45 Minuten Ausdauersport (am besten Mannschaftssport, weil hier die Motivation höher ist) zu betreiben sowie auf eine kohlenhydratarme, ballastoffreiche und abwechslungsreiche Kost zu achten. Doch so einfach diese Empfehlung auch ist, so schwierig ist sie (vor allem für berufstätige Menschen) in der Realität umsetzbar.
Spezielle Maßnahmen
Lipoatrophie
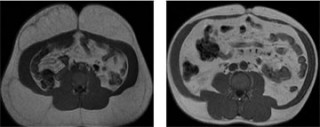
Abb. 7 MRT Schnittbilder des Bauches in
Höhe des Bauchnabels. Fettgewebe ist in hellgrau dargestellt. Die linke Aufnahme zeigt das Bild einer gewöhnlichen
Fettsucht mit stark vermehrtem Unterhautfettgewebe (SAT) bei gleichzeitig unauffälligem innerem Bauchfettgewebe (VAT).
Das rechte Bild zeigt das genaue Gegenteil, nämlich eine ausgeprägte Verminderung des SAT, bei exzessiver VAT,
entsprechend des Vollbild einer gemischten Lipodystrophie (mit Lipoatrophie und gleichzeitiger Fettakkumulation).
M.Bickel
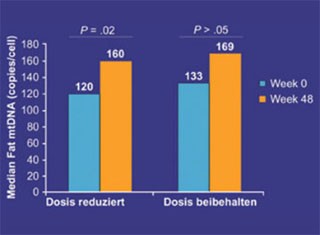 Abb. 8 Vergleich des Einflusses einer Dosisreduktion von Stavudin
auf die mtDNA im Fettgewebe. Nach Dosisreduktion kommt es nach 48 Wochen zu einem signifikanten Anstieg der
mtDNA. McComsey GA, et al. Clin Infect Dis. 2008;46:1290-1296
Abb. 8 Vergleich des Einflusses einer Dosisreduktion von Stavudin
auf die mtDNA im Fettgewebe. Nach Dosisreduktion kommt es nach 48 Wochen zu einem signifikanten Anstieg der
mtDNA. McComsey GA, et al. Clin Infect Dis. 2008;46:1290-1296
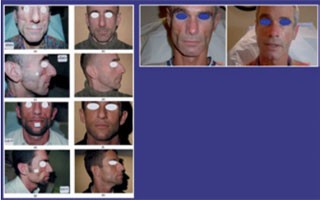 Abb. 9 Korrektur der Lipoatrophie mit Füllern im Gesicht. Vorher
und nachher. www.aids-images.ch
Abb. 9 Korrektur der Lipoatrophie mit Füllern im Gesicht. Vorher
und nachher. www.aids-images.ch
Durch Vermeiden von Thymidinanaloga ist es zu einer deutlichen Reduktion der Prävalenz der Lipoatrophie gekommen. In allen Leitlinien zur initialen HIV-Therapie sind Thymidinanaloga nicht mehr Mittel der Wahl. Bei Patienten mit einer bereits bestehenden Lipoatrophie unter einer Thymidinanaloga-haltigen Therapie, kam es in vielen Studien nach Ersetzten dieser Substanzen durch andere N(t)RTI (z.B. durch Tenofovir oder Abacavir) oder gar durch eine HIV-Therapie ohne NRTIs zu einer Zunahme der peripheren Fettmasse. Hierbei ist zu beachten, dass die vorherige Therapiedauer mit den Thymidinanaloga eine wichtige Rolle spielt. Je länger die Einnahmedauer der Thymidinanaloga und je ausgeprägter die Lipoatrophie, desto geringer war auch die Fettzunahme an den Extremitäten. Die Zunahme des Fettgewebes an Armen und Beinen ist in mehreren Studien erst nach 48 Wochen und mehr eingetreten und hat sich mitunter bis zu drei Jahre nach der Umstellung kontinuierlich fortgesetzt (Abb. 7). Diese Ergebnisse sind gut mit der Hypothese einer mitochondrialen Schädigung des peripheren Fettgewebes in Einklang zu bringen und gelten als gesichert.
Einige Patienten können jedoch nicht umgestellt werden, z.B. aufgrund bekannter Medikamentenresistenzen oder einer hohen Viruslast im zentralen Nervensystem. Für solche Einzelfälle kann nach sorgfältiger Abwägung der Vor- und Nachteile die Dosis (vor allem von Stavudin/d4T) reduziert werden, da einige kleine (allerdings nicht eindeutig aussagekräftige) Studien die Vermutung nahe legen, dass es auch hierdurch zu einem Rückgang der Lipoatrophie kommen kann (Abb. 8). In einer Substudie von SMART, der weltweit größten Therapiestrategiestudie, kam es nach vollständigem Absetzen der HIV-Therapie nach einem Jahr zu einer Zunahme des peripheren Fettgewebes. Das Absetzen der Behandlung war in SMART jedoch mit einer höheren Sterberate verbunden, weshalb die Studie vorzeitig gestoppt wurde. Das Absetzen der Therapie ist deshalb sicher keine gute Option, vor allem nicht langfristig. Ebenso wenig kann man empfehlen, den Beginn der HIV-Therapie hinauszuzögern. In mehreren Kohortenanalysen erhöhte eine schlechte Immunlage mit niedrigen CD4-Zellen das Risiko eines peripheren Fettverlustes.
Therapieversuche mit Supplementen bzw. Medikamenten, z.B. mit Antioxydantien, Uridin, Insulinsensitizer und Blutfettsenkern, konnten keinen wegweisenden Effekt zeigen, so dass diese nicht generell empfohlen werden können.
Kosmetische Eingriffe, vor allem die Fettimplantation bei Lipoatrophie im Gesichtsbereich, hatten gute Langzeitergebnisse in mehreren sehr kleinen Studien. Die Unterspritzung mit diversen Füllmaterialien ist wahrscheinlich ebenso möglich zur kurzfristigen kosmetischen Korrektur und im Vergleich zu der Fettimplantation deutlich günstiger und einfacher (Abb. 9).
Lipohypertrophie
Leider sind im Bereich der Fettakkumulation nicht annähernd vergleichbare Fortschritte in der Behandlung und Vermeidung erzielt worden wie bei der Lipoatrophie. Die Fettakkumulation des Bauches ist komplexer als der Fettverlust an den Extremitäten. Bei der Betrachtung des Bauchumfanges muss sowohl das Unterhautfettgewebe (SAT = subcuntaneous adipose tissue) als auch das innere Bauchfettgewebe (VAT = visceral adipose tissue) berücksichtigt werden. Das heißt, das Messen des Bauchumfanges allein ist nicht aussagekräftig, eine dreidimensionale Messmethode wie Computertomographie (CT) oder Kernspinntomographie (MRT) ist notwendig, um eine quantitative Aussage zu machen. In Abbildung 10 sind MRT-Schnittbilder in Höhe des Bauchnabels von zwei Patienten dargestellt, die sich beide zur Behandlung der Lipodystrophie in einer Spezialsprechstunde bei uns vorgestellt haben. Die linke Aufnahme zeigt das Bild einer gewöhnlichen Fettsucht mit stark vermehrtem Unterhautfettgewebe (SAT) bei gleichzeitig unauffälligem innerem Bauchfettgewebe (VAT). Das rechte Bild zeigt das genaue Gegenteil, nämlich eine ausgeprägte Verminderung des SAT, bei exzessiver VAT, entsprechend dem Vollbild einer gemischten Lipodystrophie (Lipoatrophie und gleichzeitige Fettakkumulation). Es gibt bisher keine überzeugende Studie, die einen Vorteil des Absetzens von Protease Inhibitoren (PI) belegt, die von vielen Ärzten als Ursache der Fettansammlung vermutet werden. Grund für das Fehlen aussagekräftiger Studien ist der Mangel an angemessenen diagnostischen Maßnahmen.
Die Behandlung der abdominellen Fettakkumulation hat das Ziel, das viszerale Fett (VAT) zu reduzieren ohne das subkutane Fettgewebe (SAT) zu vermindern. In mehreren umfangreichen Studien mit rekombinatem humanem Wachstumshormon (growth hormone rhGH) oder Wachstumshormonstimulierendem Hormon (growth hormone releasing hormone GHRH) kam es zu einer überzeugenden VAT-Reduktion bei gleichzeitig geringerer Reduktion des SAT (Abb. 11). Problematisch waren allerdings unerwünschte Wirkungen des Hormons wie Wassereinlagerungen (Ödeme), Blutdruckerhöhungen und Gelenkschmerzen in den höheren Dosierungen. Diese Nebenwirkungen zwingen in der Regel zu einer relativ kurzen Therapiedauer und/oder Dosis- und damit auch Wirksamkeitsreduktion. Ein direkter Vergleich von rhGH und GHRH existiert nicht, aber das neuere GHRH scheint besser verträglich zu ein und vor allem anders als rhGH den Zuckerstoffwechsel nicht negativ zu beeinflussen. Bei beiden Substanzen bleibt der langfristige Effekt abzuwarten. Scheinbar dauert die Wirksamkeit des GHRH länger an als die des rhGH, allerdings fehlen auch hier die Langzeitdaten. GHRH (Tesamorelin/Egrifta®), das subkutan gespritzt wird, ist Ende 2010 in den USA zur Behandlung der Fettakkumulation zugelassen worden. Aufgrund der relativ hohen Kosten, sollte vor dem Einsatz jedoch immer ein Kostenantrag bei der Krankenkasse eingereicht werden. Weitere supplementäre Therapieversuche z.B. mit Antioxydantien, Uridin, Insulinsensitizer und Blutfettsenkern konnten auch hier keinen deutlichen Effekt zeigen und werden nicht empfohlen.










 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
