Katharina Grobholz, München
Long-/Post-Covid: Die psychiatrische Sicht
Definition
Mit Hilfe der NICE-Guidelines5 (Abb. 1), WHO-Kriterien6 (Abb. 2) und der im Juli 2021 erstmal veröffentlichten S1-Leitlinie7 zum Long-/Post-Covid-Syndrom wurden erste Voraussetzungen für eine einheitliche Nomenklatur und Diagnosestellung geschaffen. Die rein begriffliche Unterscheidung zwischen „Long“ und „Post“ liegt dabei nur im zeitlichen Verlauf der Erkrankung, wobei ein „Cut off“ von drei Monaten festgelegt wurde. Da die Übergänge im Behandlungsverlauf fließend sind, werden sowohl von Behandlern als auch von PatientInnen die Begrifflichkeiten weiterhin oft synonym verwendet, insbesondere da initial keine eindeutigen bzw. unterschiedliche Definitionen existierten.
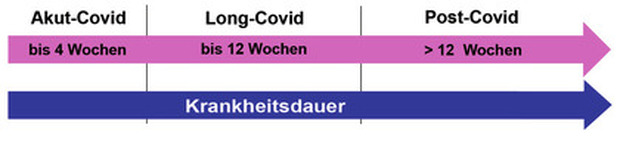
Abb. 1 Einteilung für Long-/Post-Covid nach NICE (National Institute for Health and Care Excellence)

Abb. 2 Kriterien des Post-Covid-Syndrom nach WHO
Die Bedeutung von Long-Covid wird weiterhin uneinheitlich definiert. Einerseits wird die Bezeichnung überwiegend als klar begrenzter Zeitabschnitt für den fortlaufenden Krankheitsverlauf („Ongoing Covid“5) bis maximal 12 Wochen nach Infektion verstanden, andererseits findet sich in der Fachliteratur wiederholt die Ansicht, auch nach 12 Wochen fortbestehende Symptomatik im Sinne eines Post-Covid-Syndrom könne weiterhin unter Long-Covid subsummiert werden. Der Zeitpunkt der Infektion bzw. des Erkrankungsbeginns sollte deshalb falls möglich immer erfragt werden.
Entsprechend der S1-Leitlinie nach Koczulla et al. umfasst das Long-/Post-Covid-Syndrom per definitionem eine Vielzahl unterschiedlicher Krankheitsentitäten. So werden anhaltende Beschwerden in Folge einer intensivmedizinischen Behandlung, unspezifische Symptome ohne organisches Korrelat ebenso wie die Verschlechterung einer vorbestehenden Grunderkrankung unter diesem Begriff subsummiert7 (Abb. 3). Aufgrund der dadurch entstehenden großen Krankheitsvielfalt, die sich unter einem Begriff verbergen, ist grundsätzlich eine genaue Beschreibung des Symptomkomplexes erforderlich. Soweit bekannt ist eine Revision der Leitlinie in Arbeit und wird zeitnah erwartet.

Abb. 3 Krankheitsentitäten des Long-/Post-Covid-Syndroms
Epidemiologie
Bereits von früheren Infektionswellen mit Coronaviren (SARS-CoV-1 und MERS) wurden Langzeitfolgen somatischer und neuropsychiatrischer Art dokumentiert.8 Die Datenlage zur Häufigkeit von Long-/Post-Covid nach COVID-19-Erkrankung ist sehr heterogen, da in den bisherigen Untersuchungen unterschiedliche Patientengruppen, Nachbeobachtungszeiten oder Symptomvoraussetzungen veranschlagt wurden. Durchweg fällt jedoch unter anderem eine höhere Wahrscheinlichkeit für Long-/Post-Covid bei hospitalisierten und psychosomatisch-/psychiatrisch vorerkrankten PatientInnen sowie für das weibliche Geschlecht auf. Häufigkeiten für Langzeitbeschwerden von ca. 47%9 bis 87%10 für hospitalisierte und ca. 8% bis 41%9 für ambulant behandelte COVID-19-PatientInnen konnten in Übersichtsarbeiten ermittelt werden, wobei diese Daten vor Auftreten der Omikron-Variante erhoben wurden.
Erste Daten zu Langzeitfolgen nach einer Omikron-Infektion ergaben Häufigkeiten von 8,5% (zweifach geimpft) bis 8,0% (dreifach geimpft) für anhaltende Beschwerden acht Wochen nach Infektion.11 Aufgrund der sehr viel höheren Infektionszahlen unter Omikron mit über 24 Millionen SARS-CoV-2 Infizierten in Deutschland (Stand Anfang Mai 2022; Daten laut RKI Dashboard) bei noch 7 Millionen Infizierten Ende 2021 (Daten laut RKI Dashboard) bei noch vorherrschender Deltavariante, muss neben Prävention und Akutbehandlung auch weiterhin ein Fokus auf Nach- und Langzeitbehandlung von COVID-19-Erkrankungen gelegt werden.
Interdisziplinäre Behandlung
Residuelle Organschäden nach einer COVID-19-Erkrankung z.B. an Lunge, Herz oder Nieren lassen sich diagnostisch nachweisen. Die PatientInnen können den entsprechenden Fachärzten zugewiesen und von diesen behandelt werden. Aufgrund der großen Variabilität der COVID-19-Erkrankung als Multiorgan-/Multisystemerkrankung ist sowohl in der Akut- als auch in der Nachbehandlung ein interdisziplinäres Vorgehen erforderlich.
Eine besondere Herausforderung stellt die Patientengruppe dar, die an Folgebeschwerden einer COVID-19 Erkrankung leidet, ohne dass es bisher gelungen ist, eine korrelierende somatische Pathologie nachzuweisen (Abb. 4). Um welchen Prozentteil der betroffenen PatientInnen es sich hierbei handelt, ist der aktuellen Studienlage nicht zu entnehmen. Erfahrungsgemäß handelt es sich um Erkrankte mit leicht bis mittelgradigen Verlauf, die im ambulanten Setting behandelt werden konnten. Die beklagten Beschwerden sind vielfältig. Eine onlinebasierte Untersuchung ergab bis zu 200 verschiedene Symptome, wobei auch hier nicht zwischen PatientInnen mit oder ohne organische Auffälligkeiten unterschieden wurde.12 Fatigue, Kurzatmigkeit und kognitive Störungen gehören zu den am häufigsten beklagten Symptomen nach einer SARS-CoV-2 Infektion.6,12
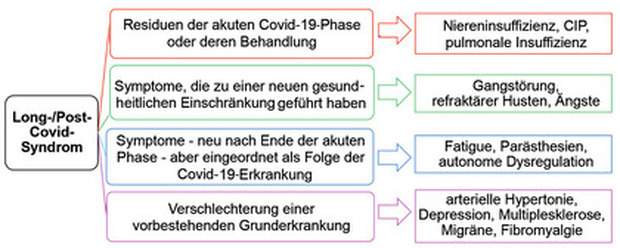
Abb. 4 Symptomanalyse
Genesen, aber nicht gesund
Bleibt eine Diagnostik (z.B. Basisdiagnostik mit Laborroutine, EKG, Lungenfunktion usw. vergl. S1-Leitlinie) sowie ggf. eine weiterführende symptombezogene Diagnostik (z.B. zerebrale Bildgebung bei Kopfschmerzen oder kognitiven Störungen) ohne pathologischen Befund, fällt es schwer, aus Sicht der somatischen Fachrichtungen über die Ausschlussdiagnostik hinaus einen konkreten Behandlungsauftrag bzw. Behandlungsoptionen abzuleiten. Somit bleibt in diesen Fällen, da bisher keine zuverlässigen Biomarker für Long-/Post-Covid etabliert werden konnten, nur die klinische Diagnosestellung, die nicht selten eine Verdachtsdiagnose aus dem psychosomatischen Formenkreis ist.
Auch kurative oder evidenzbasierte Therapieansätze stehen gegenwärtig nicht zur Verfügung. Empfehlungen wie „Geduld und Abwarten“ werden als wenig hilfreich erlebt.
Aufgrund der ubiquitär frei verfügbaren Literatur zur Thematik werden Stunden im Internet auf der Suche nach neuen Behandlungsansätzen verbracht und nicht selten greifen die PatientInnen auf nicht validierte und kostspielige Verfahren zurück, die als hochwirksam präsentiert werden. Internetbasierte Selbsthilfegruppe können durch den Austausch entlastend erlebt werden, andererseits aber auch Ablehnung und Skepsis gegenüber BehandlerInnen fördern oder zu unrealistischen Behandlungsversuchen motivieren.
Psychiatrische Störungen
Aufgrund der unspezifischen Symptomkomplexe ist die Differentialdiagnose zu einer psychiatrischen bzw. psychosomatischen Diagnose oft schwierig. Die allgemeinen psychosozialen Belastungen aufgrund der Pandemie selbst, das vermehrte Auftreten psychischer Störungen nach einer COVID-19-Erkrankung und die Möglichkeit einer vorbestehenden psychischen Störung müssen dabei berücksichtigt werden. Mehrere Arbeiten konnten die Zunahme (neuro)-psychiatrischer Störungen nach einer COVID-19-Erkrankung im Vergleich zu Nicht-Infizierten bereits zeigen.13,14,15
Beschrieben werden Depressionen, Angst-, und Posttraumatische Belastungsstörungen sowie Schlafstörungen. Bereits vor dieser Pandemie wurden derartige Symptomkomplexe nach schwerer, intensivmedizinisch behandelter Erkrankung, z.B. im Rahmen eines Post-Intensiv-Care Syndroms, beobachtet. Einige Vergleichsstudien geben Hinweise auf eine höhere Inzidenz psychiatrischer Erkrankungen nach schwerer COVID-19- Erkrankung.17 In einer norwegischen Untersuchung mit ambulant behandelten COVID-19-PatientInnen berichteten nach acht Monaten noch 11% über Gedächtnis- und 12% über Konzentrationsprobleme, signifikant mehr als in der Kontrollgruppe.15 Allen Studien ist gemein, dass ein hoher Anteil der Infizierten aufgrund der anhaltenden Symptomatik Einbußen im Alltags- und Arbeitsleben sowie im persönlichen Wohlbefinden angibt.9,10,15
Psychiatrische Aufgaben
Von psychiatrischer Seite ergeben sich in der Diagnostik und Behandlung für COVID-19 bzw. Long-/Post-Covid-Erkrankte somit mehrere Aufgabenfelder. Bei unauffälliger somatischer Diagnostik ist die Abgrenzung zu einer psychischen/psychosomatischen Erkrankung oft schwer.
Bei Long-/Post-Covid lässt sich oft eine Belastungsintoleranz sowie eine wechselnde Symptomschwere eruieren. Die PatientInnen berichten oft von einer Symptomzunahme unter mentaler, emotionaler oder physischer Anstrengung. Eine primäre Antriebsminderung wird initial, außer bei Vorliegen entsprechender Komorbiditäten, selten berichtet. Eher kann mangels Leistungsfähigkeit oder Symptomzunahme bei Anstrengung, im Verlauf ein Vermeidungsverhalten entstehen.
Long-/Post-Covid-PatientInnen sollten Überlastungen vermeiden, da diese zu Verschlechterungen führen können. Hier haben sich Parallelen zum bekannten „Chronic-Fatigue-Syndrom“ (ME/CFS) gezeigt.18 Durch Überlastung kommt es zur einer Symptomzunahme unterschiedlicher Dauer, die einer anschließenden Erholungszeit bedarf (Post exertionelle Malaise). Im Zeitverlauf kommt es dadurch zu einem typisch wellenförmigen und fluktuierenden Verlauf der Symptomlast. Vollbilder eines CFS nach SARS-CoV-2 Infektionen sind beschrieben.
In Abgrenzung z.B. zu einer klassischen Depression fällt häufig die mit der Depression vergesellschaftete Antriebsminderungen auf. Können die depressiv Erkrankten jedoch zu einer Aktivität motiviert werden, wird diese oft positiv erlebt. Die klassische Depressionsbehandlung beinhaltet daher eine allgemeine Aktivierung, insbesondere zu sportlicher Aktivität, was ungefiltert für Long-/Post-Covid-PatientInnen kontraproduktiv wäre.
Differentialdiagnostik

Abb. 5 Diagnosefindung
Psychiatrische Komorbiditäten aufzudecken, stellt eine besondere Herausforderung dar, da eine zusätzliche Depression oder Angststörung die Long-/Post-Covid-Problematik maskieren kann und die Symptomzuordnung nicht immer eindeutig gelingt. Eine suffiziente Behandlung der psychischen Störung kann die Long-/Post-Covid-Symptomatik im Verlauf sichtbar machen. Auch sind „psychische Symptome“ im Rahmen eines Long-/Post-Covid-Syndroms beschrieben, ohne dass es sich hierbei um eine eigene psychiatrische Entität handeln muss (Abb. 5).12 Diese korrelieren im Symptomverlauf oft mit Phasen der Symptomzunahme.
Erschwerend kommt hinzu, dass aufgrund langanhaltender Einschränkungen in Alltags- und Arbeitsfähigkeit sowie einer Abnahme der Lebensqualität die Erkrankung selbst Auslöser für z.B. eine Anpassungsstörung (ICD 10 F43.2) oder anderweitig reaktive psychische Erkrankung sein kann. Möglicherweise wird die im ICD-11 neu aufgeführte Körperstressstörung (ICD 11 6C20) zukünftig in diesem Zusammenhang zusätzlich relevant werden.
Die Notwendigkeit einer ausführlichen Anamnese wird hiermit deutlich. Es bedarf zur Differentialdiagnostik neben der psychosozialen Anamnese detaillierte Angaben zur Symptomentwicklung seit Infektion, deren Ausmaß im Tagesverlauf und unter unterschiedlicher Belastung. Trotzdem ist vor allem bei Komorbiditäten und psychisch Vorerkrankten eine klare Diagnosestellung nicht immer möglich.
Therapie
Bei der Therapie sollten Somatik und Psychiatrie Hand in Hand arbeiten. Bei somatisch schwer Betroffenen, z.B. mit einem schweren Lungenschaden oder einem Post-Intensiv-Care-Syndrom steht weniger die Differentialdiagnostik, denn die supportive Behandlung bei z.B. konsekutiven Anpassungsstörungen, Depressionen oder Schmerzstörungen im Vordergrund. Die somatische Komponente liegt in den Händen der entsprechenden Fachdisziplinen idealerweise über die Schaltstelle des Hausarztes koordiniert. Aufgrund der für alle greifbaren Pathologien der körperlichen Beschwerden und Einbußen ist die Diagnose klar und es kann entsprechend behandelt werden.
Für alle anderen Beschwerden bleibt aktuell bisher nur ein Symptomorientierter Ansatz, z.B. bei Schlaf- oder Schmerzstörungen auch eine medikamentöse Behandlung. Die Auswahl der Substanz sollte unter Berücksichtigung der individuellen Symptomkonstellation der Betroffenen erfolgen. Mit Hilfe eines individuellen Belastungsmanagement sollte versucht werden Symptomverschlechterungen zu vermeiden und eine Alltagsstabilität zu erreichen.
Es muss zunächst eine detaillierte Belastungsanalyse erfolgen, um im nächsten Schritt im Sinne eines individuellen Energiemanagements („Pacing“) unter engmaschigem Symptommonitoring kleine Belastungssteigerungen zu planen. Eine psychotherapeutische Begleitung ist zur Vermeidung einer Chronifizierung niederschwellig zu empfehlen ebenso je nach Leidensdruck entsprechend der Leitlinie frühzeitig eine psychosoziale Unterstützung. Einschränkung von Arbeitsfähigkeit, Lebensqualität und sozialer Teilhabe erfordern ein hohes Maß an Anpassungsfähigkeit der Betroffenen. Ängste vor Reinfektion können den Heilungsprozess und eine Behandlung zusätzlich erschweren.
Die psychiatrische/psychotherapeutische Beteiligung im Rahmen der interdisziplinären Behandlung von Long-/Post-Covid-PatientInnen spielt somit nicht nur in der Diagnostik oder der Behandlung von Komorbiditäten sondern auch bei der Erarbeitung von Konzepten zur Senkung der Symptomlast im Allgemeinen mit Erarbeitung von individuellen Energie- und Alltagskonzepten eine wesentliche Rolle.
1 Peters, A. ; Rospleszcz, S. ; Greiser, K. H. ; Dallavalle, M. & Berger, K. (2020): COVID-19-Pandemie verändert die subjektive Gesundheit. Erste Ergebnisse der NAKO-Gesundheitsstudie. Deutsches Ärzteblatt International, 117, S. 861-867
2 Wang Q et al. (2020) Increased risk of COVID ‐19 infection and mortality in people with mental disorders: analysis from electronic health records in the United States. World Psychiatry wps.20806. doi.org/10.1002/wps.20806
3 Li L et al. (2020) Association of a Prior Psychiatric Diagnosis With Mortality Among Hospitalized Patients With Coronavirus Disease 2019 (COVID-19) Infection. JAMA Netw Open 3:e2023282. doi.org/10.1001/jamanetworkopen.2020.23282
4 Lee SW et al. (2020) Association between mental illness and COVID-19 susceptibility and clinical outcomes in South Korea: a nationwide cohort study. Lancet Psychiatry S2215036620304211. doi.org/10.1016/S2215-0366(20)30421-1
5 NICE guidline on long covid. The Lancet Respiratory Medicine. Vol 9, Issue 2, P129, February 01, 2021
6 WHO: A clinical case definition of post Covid-19 condition by a Delphi consensus. 6 October 2021
7 Koczulla AR et al. S1-Leitlinie Post-COVID/Long-COVID. S. 6-7; S.59 Abb. 2. AWMF-Register Nr. 020/027. AWMF online.12.07.2021
8 O‘Sullivan O. Long-term sequelae following previous coronavirus epidemics. Clin Med (Lond). 2021Jan;21(1): e68-e70. doi: 10.7861/clinmed.2020-0204. Epub 2020 Nov 3. PMID: 33144403; PMCID: PMC7850177
9 Nittas V, Gao M, West EA, Ballouz T, Menges D, Wulf Hanson S, Puhan MA.Long COVID Through a Public Health Lens: An Umbrella Review.Public Health Rev. 2022 Mar 15;43:1604501.doi:10.3389 phrs.2022.1604501. PMID: 35359614; PMCID: PMC8963488.
10 Carfì A, Bernabei R, Landi F, for the Gemelli Against COVID-19 Post-Acute Care Study Group. Persistent Symptoms in Patients After Acute COVID-19. JAMA. 2020;324(6):603-605. doi:10.1001/jama.2020.12603.
11 Ayoubkhani D. et al.: Self -reported Long Covid after infection with the Omicron variant in the UK . Dataset Office for National Statistics. 6 May 2022.
12 Davis E et al. Characterizing long COVID in an international cohort: 7 month of symptoms and their impact. EClinicalMedicine. 2021 Aug; 38:101019: doi: 10.1016/jeclinm.2021.101019. Epub 2021 Jul 15.
13 Clift AK, Ranger TA, Patone M, Coupland CAC, Hatch R, Thomas K, Hippisley-Cox J, Watkinson P. Neuropsychiatric Ramifications of Severe COVID-19 and Other Severe Acute Respiratory Infections. JAMA Psychiatry. 2022 May 11. doi: 10.1001/jamapsychiatry.2022.1067. Epub ahead of print. PMID: 35544272
14 Yan Xie, Evan Xu, Ziyad Al-Aly; Risks of mental health outcomes in people with covid-19: cohort study: BMJ 2022;376:e068993
15 Søraas A, Bø R, Kalleberg KT, Støer NC, Ellingjord-DaleM, Landrø NI. Self-reported Memory Problems 8 Months After COVID-19 Infection. JAMA Netw Open. 2021; 4(7): e2118717. doi:10.1001/jamanetworkopen.2021.18717
16 Hatch R et al.: Anxiety, Depression and Post Traumatic Stress Disorder after critical illness: a UK-wide prospective cohort study. Crit Care. 2018 Nov 23;22(1):310. doi: 10.1186/s13054-018-2223-6.
17 Janiri D et al.: Posttraumatic Stress Disorder in Patients After Severe COVID-19 Infection. JAMA Psychiatry. 2021;78(5):567-569. doi:10.1001/jamapsychiatry.2021.0109
18 Wong TL, Weitzer DJ. Long COVID and Myalgic Encephalomyelitis/Chronic Fatigue Syndrome (ME/CFS)-A Systemic Review and Comparison of Clinical Presentation and Symptomatology. Medicina (Kaunas). 2021 Apr 26;57(5):418. doi: 10.3390/medicina57050418. PMID: 33925784; PMCID: PMC8145228
19 STADA Health Report 2022; Onlinestudie von InSites Consulting im Auftrag von STADA: Der mentale Gesundheitszustand der Deutschen verschlechtert sich; 08.07.2022
20 Damerow S. et al.; Gesundheitliche Lage in Deutschland in der COVID-19-Pandemie. Journal of Health Monitoring · 2022 7(S3) DOI 10.25646/9880. Robert Koch-Institut, Berlin
21 Rabe-Mennsen C.: Umfrage: Patientenanfragen während der Coronapandemie. DPtV Deutsche Psychotherapeuten-Vereinigung; Februar 2021










 Diese Seite weiter empfehlen
Diese Seite weiter empfehlen
